Penggunaan pesawat sinar-X secara tepat yang meliputi perancangan dan pemasangan, prosedur pengoperasian secara benar dengan memperhatikan norma keselamatan radiasi dan penahan radiasi perlu mendapat perhatian dengan seksama. Rumah tabung sinar-X harus mempunyai penahan radiasi dan mekanisme pengontrol berkas yang bekerja dengan baik. Persyaratan ruang dan keselamatan dari fasilitas radiasi harus diperhatikan sejak awal sebelum instalasi pesawat didirikan.
Wadah tabung sinar-X
Setiap tabung sinar-X harus ditempatkan dalam wadah atau perisai pelindung lain. Di dalam wadah juga terdapat alat pendingin seperti minyak. Wadah tabung biasanya terdiri dari timbal atau uranium susut kadar yang dilapisi logam. Celah atau lubang pada wadah tabung tidak boleh lebih besar dari yang diperlukan untuk menghasilkan berkas sinar dengan ukuran maksimum.
Gambar :
Bagian-bagian tabung pesawat sinar-x
Proses pembentukan sinar-X pada pesawat sinar-X adalah sebagai berikut :
1. Arus listrik akan memanaskan filamen pada katoda sehingga akan terjadi awan elektron disekitar filamen (proses emisi termionik).
2. Tegangan (kV) di antara katoda (negatif) dan anoda (positif) akan menyebabkan elektron-elektron bergerak ke arah anoda.
3. Fokus (focusing cup) berfungsi untuk mengarahkan pergerakan elektron-elektron (berkas elektron) menuju target.
4. Ketika berkas elektron menubruk target akan terjadi proses eksitasi pada atom-atom target, sehingga akan dipancarkan sinar-X karakteristik, dan proses pembelokan (pengereman) elektron sehingga akan dipancarkan sinar-X bremstrahlung.
5. Berkas sinar-X yang dihasilkan, yaitu sinar-X karakteristik dan bremstrahlung, dipancarkan keluar tabung melalui jendela.
6. Pendingin diperlukan untuk mendinginkan target karena sebagian besar energi kinetik elektron pada saat menumbuk target akan berubah menjadi panas.
Dari pembahasan di atas terlihat bahwa sinar-X yang dihasilkan oleh pesawat sinar-X terdiri atas sinar-X karakteristik yang memiliki spektrum energi ”diskrit” dan sinar-X bremstrahlung yang memiliki spektrum energi kontinyu.
Terdapat dua pengaturan (adjustment) pada pesawat sinar-X yaitu pengaturan arus berkas elektron (mA) yaitu dengan pengatur arus filamen dan pengaturan tegangan di antara anoda dan katoda (kV). Pengaturan arus filamen akan menyebabkan perubahan jumlah elektron yang dihasilkan filamen dan intensitas berkas elektron (mA) sehingga mempengaruhi intensitas sinar-X. Semakin besar mA akan menghasilkan sinar-X yang semakin besar. Pengaturan tegangan kV akan menyebabkan perubahan ”gaya tarik” anoda terhadap elektron sehingga kecepatan elektron menuju (menumbuk) target akan berubah. Hal ini menyebabkan energi sinar-X dan intensitas sinar-X yang dihasilkan akan mengalami perubahan. Semakin besar kV akan menghasilkan energi dan intensitas sinar-X yang semakin besar pula.
Rabu, 25 Mei 2011
Pesawat sinar-X konvensional
Pesawat sinar-X harus memiliki sistem diafragma atau kolimator pengatur berkas radiasi, sehingga apabila diafragma tertutup rapat maka laju kebocoran radiasinya tidak melebihi batas yang diizinkan. Nilai filter permanen tersebut harus dinyatakan secara tertulis pada wadah tabung sinar-X. Ukuran titik focus (focal spot), tempat terjadinya sinar-X, biasanya antara 0,22 mm s/d 2 mm.
Aspek keselamatan dalam Pengaturan dan pembatasan waktu penyinaran
1. Harus ada penunjukan tegangan tabung, arus tabung dan waktu penyinaran yang dipilih; penunjukan jumlah muatan listrik (mAs) dapat dipakai sebagai pengganti penunjukan arus tabung dan waktu penyinaran secara terpisah.
2. Untuk pengatur penyinaran otomatis cukup ada penunjukan tegangan tabung; untuk tegangan tabung dan arus tabung dengan nilai tetap perlu ada penunjukan pada panel pengatur dan dijelaskan dalam dokumen penyerta.
3. Jika pembangkit sinar-X ini juga dapat digunakan untuk fluoroskopi, harus ada suatu cara untuk menjaga agar arus tabung berada dalam + 25 % dari nilai yang ditetapkan sebelumnya.
4. Rangkaian penyinaran yang ditetapkan sebelumnya harus diperlihatkan dengan jelas dalam sebuah tabel dalam dokumen penyerta; faktor-faktor penyinaran ini hendaknya tersedia dekat atau pada panel pangatur.
5. Sakelar penyinaran harus terpasang sedemikian, sehingga dapat dijalankan dari tempat yang aman (2m dari susunan tabung dan dari pasien).
• di belakang bangunan pelindung atau
• di dalam ruangan dengan menggunakan apron pelindung dan jika perlu sarung tangan (untuk pengaturan khusus seperti memegang film pada pasien anak kecil).
6. Untuk memperkecil radiasi pada pasien dan radiasi hambur dalam kamar sinar-X ukuran berkas radiasi harus dibuat sekecil mungkin sesuai dengan kebutuhan diagnostik dari pemeriksaan tersebut.
7. Waktu penyinaran biasanya sangat pendek dengan maksud untuk memperkecil kemungkinan kaburnya bayangan akibat gerakan bagian yang difoto.
8. Pesawat harus dilengkapi dengan peralatan untuk membatasi berkas Sinar Guna (misalnya dengan diafragma berkas cahaya yang dapat diatur dan kerucut yang dapat diganti-ganti)
Aspek keselamatan dalam Pengaturan dan pembatasan waktu penyinaran
1. Harus ada penunjukan tegangan tabung, arus tabung dan waktu penyinaran yang dipilih; penunjukan jumlah muatan listrik (mAs) dapat dipakai sebagai pengganti penunjukan arus tabung dan waktu penyinaran secara terpisah.
2. Untuk pengatur penyinaran otomatis cukup ada penunjukan tegangan tabung; untuk tegangan tabung dan arus tabung dengan nilai tetap perlu ada penunjukan pada panel pengatur dan dijelaskan dalam dokumen penyerta.
3. Jika pembangkit sinar-X ini juga dapat digunakan untuk fluoroskopi, harus ada suatu cara untuk menjaga agar arus tabung berada dalam + 25 % dari nilai yang ditetapkan sebelumnya.
4. Rangkaian penyinaran yang ditetapkan sebelumnya harus diperlihatkan dengan jelas dalam sebuah tabel dalam dokumen penyerta; faktor-faktor penyinaran ini hendaknya tersedia dekat atau pada panel pangatur.
5. Sakelar penyinaran harus terpasang sedemikian, sehingga dapat dijalankan dari tempat yang aman (2m dari susunan tabung dan dari pasien).
• di belakang bangunan pelindung atau
• di dalam ruangan dengan menggunakan apron pelindung dan jika perlu sarung tangan (untuk pengaturan khusus seperti memegang film pada pasien anak kecil).
6. Untuk memperkecil radiasi pada pasien dan radiasi hambur dalam kamar sinar-X ukuran berkas radiasi harus dibuat sekecil mungkin sesuai dengan kebutuhan diagnostik dari pemeriksaan tersebut.
7. Waktu penyinaran biasanya sangat pendek dengan maksud untuk memperkecil kemungkinan kaburnya bayangan akibat gerakan bagian yang difoto.
8. Pesawat harus dilengkapi dengan peralatan untuk membatasi berkas Sinar Guna (misalnya dengan diafragma berkas cahaya yang dapat diatur dan kerucut yang dapat diganti-ganti)
Pesawat Sinar-X Intervensional
Peralatan sinar-X yang biasa digunakan dalam Intervensional adalah peralatan fluoroskopi dan CT-Scan. Hasil foto sinar-X digunakan untuk pedoman dalam penempatan kateter, stents, dll dalam pembuluh darah dan organ tubuh untuk tujuan perbaikan atau pengobatan pada kondisi khusus/tertentu. Untuk melihat pembuluh darah digunakan media yang kontras, teknik yang digunakan adalah digital subtraction angiography (DSA). Fluoroskopi pada interventional radiology biasanya membutuhkan waktu lebih lama dengan daerah paparan radiasi yang lebih luas. Sehingga dosis radiasi yang diterima pasien, dokter dan petugas proteksi radiasi menjadi tinggi.
Karena paparan radiasi yang diterima pasien cukup tinggi maka peralatan fluoroskopi yang digunakan perlu ditambahkan alat yang dapat mengukur dosis yang diterima pasien secara kontinyu (seperti alat dose-area product meter), alat tersebut harus menunjukan waktu selama fluoroskopi dilakukan dan dilengkapi dengan alarm peringatan untuk dokter pada interval waktu tertentu, lebih baik jika lama penyinaran tidak lebih dari 5 menit.
Karena paparan radiasi yang diterima pasien cukup tinggi maka peralatan fluoroskopi yang digunakan perlu ditambahkan alat yang dapat mengukur dosis yang diterima pasien secara kontinyu (seperti alat dose-area product meter), alat tersebut harus menunjukan waktu selama fluoroskopi dilakukan dan dilengkapi dengan alarm peringatan untuk dokter pada interval waktu tertentu, lebih baik jika lama penyinaran tidak lebih dari 5 menit.
Pesawat sinar-X untuk Gigi
Pada pesawat sinar-X untuk pemeriksaan mulut, gigi dan rahang, berlaku semua ketentuan yang berhubungan dengan pesawat sinar-X diagnostik, meskipun tegangan tabung lebih rendah. Karena jarak fokus-kulit yang lebih pendek, dosis yang diterima pada kulit akan lebih tinggi. Apron pelindung harus tersedia untuk menutupi pasien dari bagian leher ke bawah selama penyinaran berlangsung. Peralatan ini harus mempunyai kerucut pengaman yang baik. Ada 2 jenis kerucut : kerucut plastik runcing dan kerucut ujung terbuka. Kerucut plastik runcing harus dilengkapi dengan kolimator yang efektif dengan sebuah diafragma logam dan tabung logam yang berada dalam kerucut. Untuk tegangan kurang dari 70 kV saringan (filter) total pada pesawat setara 1,5 mm Al. Untuk tegangan di atas 70 kV saringan total pada pesawat setara dengan 2,5 mm Al.
Ketentuan tambahan untuk keperluan radiografi dental
• Untuk pemotretan gigi umum
1. Rangkaian listrik pengendalian khusus untuk pemotretan gigi, harus dibuat sedemikian rupa, sehingga pesawat tidak dapat dipakai untuk fluoroskopi.
2. Sakelar penyinaran sebaiknya jenis tekan terus; pemotretan ulang tidak mungkin dilakukan tanpa melepaskan tekanan jari pada sakelar dan mengembalikan pengatur waktu penyinaran ke kedudukan semula.
3. Operator yang berada di kamar yang sama dengan pasien harus :
a) berdiri pada jarak lebih dari 2 m dari pasien
b) berdiri di belakang tabir Pb yang tebalnya tidak kurang dari 0,5 mm (sebaiknya tabir dilengkapi kaca intip kaca Pb setara dengan 0,5 mm Pb)
• Untuk pemotretan gigi dengan film dalam mulut
a. Penyinaran harus dikendalikan dengan sakelar tekan terus
b. Pengatur waktu penyinaran harus dapat menghentikan penyinaran secara otomatis setelah selang waktu dan lamanya tidak boleh kurang dari 5 detik.
c. Harus dilengkapi dengan kerucut dental untuk menjamin jarak minimum fokus-kulit seperti yang dikehendaki diafragma permanen berukuran tetap :
• untuk penggunaan kerucut dental yang dapat ditukar harus dijamin diafragma selalu berada di tempatnya dan membatasi ukuran berkas sinar guna, sehingga tidak melampaui ukuran maksimum yang diperkenankan.
• di luar berkas sinar guna, diafragma harus memberikan tingkat perlindungan yang sama seperti yang diharuskan untuk susunan tabung Sinar-X
• diameter berkas sinar guna pada ujung bawah kerucut dental harus tidak lebih dari 7,5 cm dan sebaiknya tidak lebih dari 6 cm.
• untuk kerucut yang silindris dan divergen dengan/tanpa ujung terbuka, ukuran maksimum berkas sinar guna harus sesuai dengan luas kerucut dental pada ujung kerucut.
• tempat kedudukan fokus dan arah sumbu berkas sinar guna harus diketahui dengan mudah.
• jarak minimum fokus-kulit harus terjamin oleh kerucut dental dengan ukuran diameter.
Pesawat untuk tomografi dental panoramik lapangan
Pengaturan dan pembatasan penyinaran
o Selama penyinaran jarak minimum fokus-kulit harus 15 cm; dalam segala hal diusahakan agar jarak fokus-kulit minimal 20 cm.
o Penyinaran harus dikendalikan dengan sakelar tekan-terus.
o Di luar berkas sinar guna, diafragma celah yang dipasang tetap pada susunan tabung sinar–X harus memberikan pelindung yang sama tingkatnya seperti yang dikehendaki untuk susunan tabung sinar-x.
Ketentuan tambahan untuk keperluan radiografi dental
• Untuk pemotretan gigi umum
1. Rangkaian listrik pengendalian khusus untuk pemotretan gigi, harus dibuat sedemikian rupa, sehingga pesawat tidak dapat dipakai untuk fluoroskopi.
2. Sakelar penyinaran sebaiknya jenis tekan terus; pemotretan ulang tidak mungkin dilakukan tanpa melepaskan tekanan jari pada sakelar dan mengembalikan pengatur waktu penyinaran ke kedudukan semula.
3. Operator yang berada di kamar yang sama dengan pasien harus :
a) berdiri pada jarak lebih dari 2 m dari pasien
b) berdiri di belakang tabir Pb yang tebalnya tidak kurang dari 0,5 mm (sebaiknya tabir dilengkapi kaca intip kaca Pb setara dengan 0,5 mm Pb)
• Untuk pemotretan gigi dengan film dalam mulut
a. Penyinaran harus dikendalikan dengan sakelar tekan terus
b. Pengatur waktu penyinaran harus dapat menghentikan penyinaran secara otomatis setelah selang waktu dan lamanya tidak boleh kurang dari 5 detik.
c. Harus dilengkapi dengan kerucut dental untuk menjamin jarak minimum fokus-kulit seperti yang dikehendaki diafragma permanen berukuran tetap :
• untuk penggunaan kerucut dental yang dapat ditukar harus dijamin diafragma selalu berada di tempatnya dan membatasi ukuran berkas sinar guna, sehingga tidak melampaui ukuran maksimum yang diperkenankan.
• di luar berkas sinar guna, diafragma harus memberikan tingkat perlindungan yang sama seperti yang diharuskan untuk susunan tabung Sinar-X
• diameter berkas sinar guna pada ujung bawah kerucut dental harus tidak lebih dari 7,5 cm dan sebaiknya tidak lebih dari 6 cm.
• untuk kerucut yang silindris dan divergen dengan/tanpa ujung terbuka, ukuran maksimum berkas sinar guna harus sesuai dengan luas kerucut dental pada ujung kerucut.
• tempat kedudukan fokus dan arah sumbu berkas sinar guna harus diketahui dengan mudah.
• jarak minimum fokus-kulit harus terjamin oleh kerucut dental dengan ukuran diameter.
Pesawat untuk tomografi dental panoramik lapangan
Pengaturan dan pembatasan penyinaran
o Selama penyinaran jarak minimum fokus-kulit harus 15 cm; dalam segala hal diusahakan agar jarak fokus-kulit minimal 20 cm.
o Penyinaran harus dikendalikan dengan sakelar tekan-terus.
o Di luar berkas sinar guna, diafragma celah yang dipasang tetap pada susunan tabung sinar–X harus memberikan pelindung yang sama tingkatnya seperti yang dikehendaki untuk susunan tabung sinar-x.
Mamografi
Mamografi adalah tindakan memeriksa payudara dengan bantuan sinar-X dalam dosis rendah. Tujuannya adalah untuk mengetahui ada tidaknya proses keganasan di payudara atau menemukan ada tidaknya proses lain selain keganasan sebelum timbulnya gejala. Pemeriksaan ini dilakukan untuk mendeteksi dini tumor payudara pada wanita, tanpa disertai keluhan atau yang disertai keluhan. Keluhan seperti adanya benjolan pada payudara, cairan yang tidak normal keluar dari puting payudara atau adanya nyeri pada payudara (sebelum atau sesudah menstruasi - untuk menyingkirkan bahwa nyeri yang ditimbulkan bukan dikarenakan sindroma pre menstrual). Skrining mamografi biasanya direkomendasi untuk setiap wanita diatas 40 tahun atau dibawah usia 40 tahun jika mempunyai faktor resiko terkena kanker payudara. Dengan demikian, kanker ganas sedini mungkin dapat segera diatasi, sehingga kesehatan pasien dapat dijamin lebih baik.
Pesawat Mamografi
Mamografi menggunakan kadar sinar-X yang rendah sehingga dianggap tidak mempengaruhi kesehatan orang yang diperiksa. Ini berlaku bagi wanita yang normal (tidak sakit) dan tidak memiliki keluhan apapun soal payudaranya. Dan check up ini hanya digunakan sekali dalam 2-4 tahun. Alasan mamografi menggunakan dosis yang rendah karena jika dipakai dalam dosis yang besar dan berulang-ulang, sinar-X dapat menimbulkan kelainan atau keganasan.
Untuk sistem pesawat sinar-X yang didesain hanya untuk mamografi, transmisi dari radiasi primer melalui alat penyangga penerima bayangan harus dibatasi sedemikian rupa sehingga penyinaran pada jarak 5 cm dari permukaan yang dapat dicapai setelah melalui alat penyangga penerima bayangan tidak lebih besar dari 0,1 Gy untuk tiap kali tabung diaktifkan. Pengukuran penyinaran dilaksanakan dengan mengoperasikan sistim pada jarak sumber-bayangan (SID) minimum sesuai desain. Kepatuhan terhadap peraturan ditentukan dengan memasang beda tegangan pada tabung dan perkalian antara arus tabung dan waktu pada nilai maksimum dan merupakan hasil pengukuran rata-rata pada daerah seluas 100 cm persegi dengan dimensi linier yang tidak lebih besar dari 20 cm. Pesawat untuk mammografi yang beroperasi pada tegangan di bawah 50 kV harus memiliki filter permanen minimal 0,5 mm Al.
Pesawat Mamografi
Mamografi menggunakan kadar sinar-X yang rendah sehingga dianggap tidak mempengaruhi kesehatan orang yang diperiksa. Ini berlaku bagi wanita yang normal (tidak sakit) dan tidak memiliki keluhan apapun soal payudaranya. Dan check up ini hanya digunakan sekali dalam 2-4 tahun. Alasan mamografi menggunakan dosis yang rendah karena jika dipakai dalam dosis yang besar dan berulang-ulang, sinar-X dapat menimbulkan kelainan atau keganasan.
Untuk sistem pesawat sinar-X yang didesain hanya untuk mamografi, transmisi dari radiasi primer melalui alat penyangga penerima bayangan harus dibatasi sedemikian rupa sehingga penyinaran pada jarak 5 cm dari permukaan yang dapat dicapai setelah melalui alat penyangga penerima bayangan tidak lebih besar dari 0,1 Gy untuk tiap kali tabung diaktifkan. Pengukuran penyinaran dilaksanakan dengan mengoperasikan sistim pada jarak sumber-bayangan (SID) minimum sesuai desain. Kepatuhan terhadap peraturan ditentukan dengan memasang beda tegangan pada tabung dan perkalian antara arus tabung dan waktu pada nilai maksimum dan merupakan hasil pengukuran rata-rata pada daerah seluas 100 cm persegi dengan dimensi linier yang tidak lebih besar dari 20 cm. Pesawat untuk mammografi yang beroperasi pada tegangan di bawah 50 kV harus memiliki filter permanen minimal 0,5 mm Al.
Fluoroskopi
Pesawat Fluoroskopi
Untuk keselamatan radiasi pada pesawat fluoroskopi untuk pekerja radiasi, pesawat harus dilapisi kaca Pb dengan ketebalan setara dengan:
1) 1,5 mm Pb untuk tegangan s/d 70 kV;
2) 2,0 mm Pb untuk tegangan 70 – 100 kV; dan
3) tambahan 0,1 mm Pb / kV untuk tegangan di atas 100 kV
Pengaturan dan pembatasan waktu penyinaran :
1. Sakelar penyinaran ditekan terus (clep presroom)
2. Sakelar memberikan peringatan yang berbunyi sebelum akhir selang waktu dan secara otomatik mematikan alat sesudah beberapa menit.
3. Sakelar penyinaran harus terletak sedemikian rupa, sehingga :
a) dapat diatur oleh dokter ahli yang melakukan fluoroskopi
b) terlindung terhadap kemungkinan tertekan/ terputar tanpa sengaja
c) kedua tangan dan lengan bagian depan berada dalam daerah yang terlindung terhadap radiasi hambur
4. Waktu kumulatif tidak boleh lebih dari 10 menit
Pembatasan ukuran berkas radiasi
1. Usahakan ukuran berkas radiasi sekecil mungkin, ukuran berkas mempengaruhi penerimaan radiasi pada pasien.
2. Berkas yang sempit juga memperbaiki kualitas bayangan, karena mengurangi radiasi hamburan pada tabir fluoroskopi.
3. Untuk proteksi radiasi hamburan di bawah tabir fluoroskopi ketebalan tabir setara dengan 0,5 – 1,0 mm Pb; ukurannya tidak boleh kurang dari 45 x 45 cm.
4. Diafragma harus diatur sedemikian, sehingga tidak dapat dibuka sampai luas tertentu yang dapat menyebabkan berkas langsung melebihi batas tabir.
Prosedur Pengoperasian
1. Hanya petugas yang diperlukan boleh berada dalam kamar penyinaran.
2. Mereka harus menggunakan apron pelindung dan jika perlu sarung tangan pelindung, sebaik mungkin pemanfaatan penahan radiasi tetap yang tersedia di tempat itu.
3. Untuk fluoroskopi konvensional penting dilakukan adaptasi keadaan gelap selama 20 menit, arus listrik yang dipakai tidak boleh melebihi 4 mA pada tegangan 100 kV.
4. Fluoroskopi dapat dianggap sebagai alat radiografi murni.
5. Untuk diingat pada tegangan (kVp) yang sama, penyinaran radiografi dengan 60 mAs adalah sama dengan fluoroskopi pada 1 mA untuk jangka waktu 1 menit.
Alat Keselamatan
1. Tanda yang sederhana pada pintu (lampu merah menyala) dan kunci untuk mencegah dibukanya pintu selama fluoroskopi.
2. Dosimeter untuk pasien yang dapat memberikan peringatan dengan bunyi terhadap kombinasi waktu, ukuran berkas dan output.
3. Penguat bayangan yang dipasang secara benar dan digunakan hati-hati dapat memperkecil keluaran sinar-X yang dibutuhkan sampai dengan faktor 10.
4. Penguat bayangan juga memungkinkan fluoroskopi dilakukan dengan cahaya ruangan.
5. Dengan penguat bayangan arus listrik tidak boleh melebihi 1 mA pada 100kV.
Pemilihan Alat Fluoroskopi
1. Pesawat harus mempunyai jarak folus-kulit yang panjang (minimum 40 cm).
2. Kesetaraan aluminium untuk filter total (filter inheren + filter tambahan) yang secara permanen terdapat dalam berkas Sinar Guna harus mempunyai nilai minimum.
Untuk keselamatan radiasi pada pesawat fluoroskopi untuk pekerja radiasi, pesawat harus dilapisi kaca Pb dengan ketebalan setara dengan:
1) 1,5 mm Pb untuk tegangan s/d 70 kV;
2) 2,0 mm Pb untuk tegangan 70 – 100 kV; dan
3) tambahan 0,1 mm Pb / kV untuk tegangan di atas 100 kV
Pengaturan dan pembatasan waktu penyinaran :
1. Sakelar penyinaran ditekan terus (clep presroom)
2. Sakelar memberikan peringatan yang berbunyi sebelum akhir selang waktu dan secara otomatik mematikan alat sesudah beberapa menit.
3. Sakelar penyinaran harus terletak sedemikian rupa, sehingga :
a) dapat diatur oleh dokter ahli yang melakukan fluoroskopi
b) terlindung terhadap kemungkinan tertekan/ terputar tanpa sengaja
c) kedua tangan dan lengan bagian depan berada dalam daerah yang terlindung terhadap radiasi hambur
4. Waktu kumulatif tidak boleh lebih dari 10 menit
Pembatasan ukuran berkas radiasi
1. Usahakan ukuran berkas radiasi sekecil mungkin, ukuran berkas mempengaruhi penerimaan radiasi pada pasien.
2. Berkas yang sempit juga memperbaiki kualitas bayangan, karena mengurangi radiasi hamburan pada tabir fluoroskopi.
3. Untuk proteksi radiasi hamburan di bawah tabir fluoroskopi ketebalan tabir setara dengan 0,5 – 1,0 mm Pb; ukurannya tidak boleh kurang dari 45 x 45 cm.
4. Diafragma harus diatur sedemikian, sehingga tidak dapat dibuka sampai luas tertentu yang dapat menyebabkan berkas langsung melebihi batas tabir.
Prosedur Pengoperasian
1. Hanya petugas yang diperlukan boleh berada dalam kamar penyinaran.
2. Mereka harus menggunakan apron pelindung dan jika perlu sarung tangan pelindung, sebaik mungkin pemanfaatan penahan radiasi tetap yang tersedia di tempat itu.
3. Untuk fluoroskopi konvensional penting dilakukan adaptasi keadaan gelap selama 20 menit, arus listrik yang dipakai tidak boleh melebihi 4 mA pada tegangan 100 kV.
4. Fluoroskopi dapat dianggap sebagai alat radiografi murni.
5. Untuk diingat pada tegangan (kVp) yang sama, penyinaran radiografi dengan 60 mAs adalah sama dengan fluoroskopi pada 1 mA untuk jangka waktu 1 menit.
Alat Keselamatan
1. Tanda yang sederhana pada pintu (lampu merah menyala) dan kunci untuk mencegah dibukanya pintu selama fluoroskopi.
2. Dosimeter untuk pasien yang dapat memberikan peringatan dengan bunyi terhadap kombinasi waktu, ukuran berkas dan output.
3. Penguat bayangan yang dipasang secara benar dan digunakan hati-hati dapat memperkecil keluaran sinar-X yang dibutuhkan sampai dengan faktor 10.
4. Penguat bayangan juga memungkinkan fluoroskopi dilakukan dengan cahaya ruangan.
5. Dengan penguat bayangan arus listrik tidak boleh melebihi 1 mA pada 100kV.
Pemilihan Alat Fluoroskopi
1. Pesawat harus mempunyai jarak folus-kulit yang panjang (minimum 40 cm).
2. Kesetaraan aluminium untuk filter total (filter inheren + filter tambahan) yang secara permanen terdapat dalam berkas Sinar Guna harus mempunyai nilai minimum.
KEDOKTERAN NUKLIR
Zat radioaktif atau radionuklida sudah banyak digunakan dalam bidang kesehatan untuk tujuan :
Diagnostik
Terapi
Dalam hal ini kedokteran nuklir merupakan salah satu kegiatan yang memanfaatkan zat radioaktif dalam bentuk sumber terbuka. Penggunaan sumber terbuka ini akan menghasilkan limbah radioaktif dan non radioaktif.
1.) Karakteristik Sumber Terbuka
Ilmu kedokteran Nuklir adalah bidang keahlian dalam kedokteran yang menggunakan isotop radioaktif baik secara pencitraan maupun pengobatan penyakit. Cabang ilmu kedokteran yang menggunakan sumber radiasi terbuka untuk mempelajari fisiologi dan anatomi, serta melakukan diagnosis dan terapi terhadap penyakit.
Zat radioaktif adalah sumber terbuka yang digunakan sebagai radiofarma, aktifitas rendah(beberapa μCi hingga ratusan mCi) dan berumur paro pendek (T1/2 ), sebagai contoh:
99mTc dengan T1/2 adalah 6 jam dan pemancar radiasi gamma dan energi 0,14 MeV
125I dengan T1/2 adalah 60,1 hari dan pemancar radiasi gamma dan energi 0,035 MeV
131I dengan T1/2 adalah 8,0 hari dan pemancar radiasi beta dengan energi 0,61 MeV (mak) maupun pemancar radiasi gamma dan energi 0,08-0,7 MeV
32P dengan T1/2 adalah 14,3 hari pemancar radiasi beta dan energi 1,7 MeV ( maksimum)
a.) Pencitraan oleh Gamma Camera
Peralatan yang lazim digunakan dalam pencitraan kedokteran Nuklir yang sering digunakan adalah Gamma Camera. Gamma camera adalah detector yang dikembangkan oleh Hal anger (1958) untuk pencitraan dan studi fungsional. Gamma camera dapat digunakan untuk melihat bagaimana distribusi radiofarmaka melalui tubuh, atau diserab oleh organ tertentu. Dan pemprosesan hasil pencitraan serta perolehan data yang dikontrol pada beberapa kasus oleh Gamma Camera disambungkan pada komputer untuk menghasilkan suatu citra.
Gambar II.19. Ruang kedokteran nuklir menggunakan Gamma Camera
b.) Diagnostik
Penggunaan zat radioaktif pada diagnostic dibagi 2 jenis, yaitu :
• Aplikasi in vitro ; dan
• Aplikasi in vivo
In vitro adalah penggunakaan zat radioaktif yang dilakukan diluar tubuh manusia, aplikasi in vitro ini menggunakan zat radioaktif dengan aktifitas ribuan Bequerel (kBq) dalam bentuk cair yang fungsinya untuk mengukur hormon, dalam bentuk sempel biometik. Zat radioaktif yang digunakan pada umumnya adalah 125I, 57Co, 58Co dan 14C. Sedangkan in vivo adalah penggunaan zat radioaktif yang dimasukkan kedalam fungsi dinamis tubuh manusia, dan pada masa sekarang ini aplikasi diagnostic yang paling banyak digunakan adalah teknik in vivo yaitu untuk pemeriksaan fungsi tubuh dengan menggunakan gamma yang menghasilkan suatu citra. Radiofarmaka in vivo dipersiapkan dengan cara melarutkan 99Tc yang dielusi dari generator 99mTc ke dalam suatu senyawa tertentu. Rentang aktivitas sumber yang digunakan untuk radiofarmaka 99mTc adalah 40 – 800 MBq, sedangkan untuk pesien anak – anak diberikan dengan dosis yang lebih rendah.
Pada pemeriksaan in-vivo, setelah radioisotop dimasukkan kedalam tubuh pasien (diminumkan, disuntikan, dihisap melalui saluran pernafasan (inhalasi), dsb) maka radiofarmaka selanjutnya dalam tubuh pasien dapat diperiksa dengan :
o Membuat gambar (citra) organ atau bagian tubuh pasien yang mengakumulasikan radioisotope, dengan mrnggunakan kamera gamma atau kamera positron.
o Menghitung aktivitas yang terdapat pada organ atau bagian tubuh pasien yang mengakumulasikan radioisotope dengan menempatkan detector radiasi gamma diatas organ atau bagian tubuh tersebut (external body counting )
o Menghitung aktivitas radioisotope yang terdapat dalam contoh bahan biologic yang diambil dari tubuh pasien dengan menggunakan pencacah gamma (sample counting )
Radionuklida lain yang juga digunakan untuk pencitraan diagnostic meliputi : 67Ga, 111In, 201TI, 123I dan 131I dengan rentang aktivitas 40 – 400 MBq. Beberapa radionuklida juga digunakan untuk menandai unsure-unsur darah sebagai perunut. Diagnostik jenis khusus ini mencakup pengambilan sample darah pasien, radiolabelling darah dan injeksi kembali. Radionuklida yang digunakan meliputi : 99mTc,111In, 51Cr, 59Fe dan 125I. Aktivitas radionuklida yang dapat diinjeksikan kembali dalam jumlah beberapa MBq hingga maksimum pada 200 MBq, dengan aktivitas lebih besar untuk 99mTc. Radionuklida dalam bentuk gas dan aerosol juga ada yang digunakan untuk tujuan diagnosa selama pencitraan paru-paru dengan menggunakan 81mKr (hingga 6 GBq diberikan per pasien), 133Xe (hingga 400 MBq) dan 99mTc - diethyl tetra penta acietic acid (DTPA) dalam bentuk aerosol yang dihirup (aktivitas hingga 80 MBq).
Sumber terbuka yang digunakan dalam kedokteran nuklir sebagian terbesar berbentuk cairan yang diberikan melalui suntikan. Namun disamping itu pula dapat digunakan sumber terbuka dalam bentuk padat misalnya kapsul gelatin yang berisi Na131I atau dalam bentuk gas seperti misalnya 13Oksigen. Dewasa ini untuk keperluan kedokteran nuklir diagnostic pada umumnya digunakan radiofarmaka yang berbasis 99mTechnetium.
Dalam setiap prosedur diagnosis kedokteran Nuklir harus dijamin bahwa :
o Para praktisi medik yang meminta atau melaksanakan diagnosis kedokteran Nuklir.
o Mengusahakan paparan sekecil mungkin pada pasien.
o Memperhatikan informasi dari pemeriksaan sebelumnya untuk menghindari adanya pemeriksaan ulang yang tidak perlu
o Memperhatikan pedoman tingkat paparan medik
o Para praktisi medik, teknisi atau staf pencitraan, mengusakan paparan terkecil pada pasien dengan kualitas citra yang masih dapat diterima, dengan melalui :
- pemilihan radiofarmaka dan aktivitas terbaik, dengan memperhatikan adanya persyaratan khusus untuk anak-anak dan pasien yang memiliki kelainan fungsi organ.
- penggunaan metoda untuk mencegah masuknya radioisotope ke organ yang tidak diperiksa dan mempercepat ekskresi radioisotope.
- Pemberian radionuklida untuk diagnosis dan terapi pada wanita hamil atau yang diduga akan hamil harus dihindari, kecuali terdapat indikasi klinik yang sangat kuat.
- Untuk ibu yang menyusui, pemberian ASI pada bayi perlu dihentikan sampai dengan jumlah radionuklida yang keluar lewat ASI diperkirakan tidak akan memberikan dosis efektif lebih besar dari batas yang diijinkan untuk bayi, dan
- Pemberian radionuklida pada anak untuk diagnasis dilakukan hanya jika terdapat indikasi klinik sangat kuat, dan aktivitasnya harus berdasarkan berat badan, luas permukaan tubuh atau kreteria lainnya.
c.) Terapi
Aplikasi zat radioaktif untuk terapi dalam Kedokteran Nuklir menggunakan sejumlah sumber terbuka yang dalam aktivitasnya jauh lebih besar dibandingkan aktivitas sumber terbuka yang digunakan untuk diagnostic. Beberapa penyakit yang lazim diobati dengan terapi kedokteran Nuklir adalah thyroid (kelenjar gondok ), prostate cancer (kanker prostat), hyperthyroidism, cancer bone pain, polycythaemia (kelainan sel darah merah dan kenaikan jumlah darah ) dan leukimia (kenaikan jumlah sel darah putih ).
Zat radioaktif 131I adalah sumber yang secara luas digunakan untuk terapi kanker Thyrotoxicosis dan untuk Ablasi Tiroid atau Metastase. 131I yang digunakan untuk maksud terapi tersebut dapat diberikan dalam 3 (tiga) bentu fisik, yaitu : cairan Sodium Iodida yang diminumkan beberapa kali, bubuk yang dimasukkan kedalam kapsul gelatin untuk diminumkan atau larutan Sodium Iodida steril yang diinjeksikan. Pada umumnya injeksi hanya diberikan apabila ada masalah dengan cara diminumkan.
Pada umunya radionuklida atau zat radiaktif sumber terbuka lain untuk terapi biasanya dilakukan dengan cara injeksi melalui pembuluh darah (intravena), larutan yang tidak cair misalnya 89Sr atau 32P. Strontium-89 khususnya digunakan untuk terapi pasien penderita matastase tulang, aktivitas sumber biasanya beberapa ratus MBq, sedangkan Yttrium-90, khususnya dalam bentuk larutan koloid silikat, diinjeksikan ke dalam persendian tulang pasien, misalnya lutut, dengan aktivitas sumber kira-kira 200 MBq per injeksi.
2.) Keselamatan kerja dengan sumber terbuka
a.) Pemindahan sumber
Untuk pemindahan sumber beraktivitas rendah dari tempat penyimpanannya ke laboratorium, operator menggunakan penjepit sederhana atau seutas tali untuk menggantungkan sumber yang terdapat dalam wadah yang tak mudah pecah. Bila sumber aktivitasnya tinggi khususnya pemancar radiasi gamma maka perlu digunakan wadah yang berpenahan radiasi.
b.) Cara Bekerja dengan Sumber Terbuka
Ketentuan – ketentuan yang harus ditaati untuk pekerjaan yang menyangkut pembukaan kontener dan pengambilannya berikut ini :
a) pekerjaan harus dilakukan didalam laboratorium yang khusus
b) alat – alat gelas dan instrument yang digunakan harus diberi tanda khusus.
c) harus dilakukan dengan hati – hati, tepat dan rapi.
d) persiapan minimum tertentu yang meliputi tempat kerja, peralatan dan instrument. Limbah yang terkontaminasi harus diletakkan ditempat yang mudah dicapai dan diberi tanda bahaya radiasi serta dibuat secara khusus.
e) pekerjaan penanganan yang tidak rutin harus direncanakan lebih dulu dan diadakan silmulasi dengan cairan yang tidak aktif.
f) petugas harus menggunakan jas laboratorium dan sarung tangan.
g) pemipetan tidak boleh dilakukan dengan mulut sebab ada kemungkinan zat radioaktif dapat masuk ke mulut.
h) semua wadah yang memuat zat radioaktif cair sedapat mungkin harus dalam keadaan tertutup selama pekerjaan berlangsung.
i) sumber radioaktif harus segera dikembalikan ketempat penyimpanan bila sudah tidak diperlukan.
j) setelah pekerjaan penangan zat radioaktif selesai maka permukaan tempat kerja harus dibersihkan dan dilakukan pemantauan seluruh permukaan, perlengkapan, alat-alat serta pakaian kerja dan tangan si pekerja radiasi untuk melihat kemungkinan adanya kontaminasi.
k) Ampul dan wadah yang beri zat radioaktif pemancar beta dan gamma tidak boleh dipegang dan di buka langsung dengan tangan. Harus digunakan tang untuk memindahkan dan alat penanganan jarak jauh untuk membukanya.
l) untuk melindungi tubuh dari radiasi gamma maka zat radioaktif pemancar radiasi gamma sebaiknya ditangani dari balik selembar kaca timbal, atau tembok dari bata timbal (dengan menggunakan cermin untuk menentukan posisi yang tepat).
m) bila pekerjaan dapat menimbulkan uap, gas, dan aerosol maka pekerjaan harus dilakukan dalam lemari asap yang berventilasi.
c.) Teknik penangan Sumber radiasi
Pada penanganan zat radioaktif sumber terbuka yang sebagian terbesar berbentuk cairan perlu dihindarkan terperciknya cairan ke permukaan tempat kerja, pembentukan aerosol, dan terkontaminasinya bagian luar.Bila yang ditangani adalah sumber beraktivitas tinggi maka semua sentuhan langsung harus dihindarkan sekalipun menggunakan sarung tangan; dalam hal ini pekerjaan pemindahan instrument yang komplek :
• Alat dan jarum suntik untuk menyedot isi vial yang tertutup karet yang kedap udara.
• Pipet dengan bola karet
• Pemindahan cairan dengan tekanan positif atau negative memungkinkan pengendalian jarak jauh
Diagnostik
Terapi
Dalam hal ini kedokteran nuklir merupakan salah satu kegiatan yang memanfaatkan zat radioaktif dalam bentuk sumber terbuka. Penggunaan sumber terbuka ini akan menghasilkan limbah radioaktif dan non radioaktif.
1.) Karakteristik Sumber Terbuka
Ilmu kedokteran Nuklir adalah bidang keahlian dalam kedokteran yang menggunakan isotop radioaktif baik secara pencitraan maupun pengobatan penyakit. Cabang ilmu kedokteran yang menggunakan sumber radiasi terbuka untuk mempelajari fisiologi dan anatomi, serta melakukan diagnosis dan terapi terhadap penyakit.
Zat radioaktif adalah sumber terbuka yang digunakan sebagai radiofarma, aktifitas rendah(beberapa μCi hingga ratusan mCi) dan berumur paro pendek (T1/2 ), sebagai contoh:
99mTc dengan T1/2 adalah 6 jam dan pemancar radiasi gamma dan energi 0,14 MeV
125I dengan T1/2 adalah 60,1 hari dan pemancar radiasi gamma dan energi 0,035 MeV
131I dengan T1/2 adalah 8,0 hari dan pemancar radiasi beta dengan energi 0,61 MeV (mak) maupun pemancar radiasi gamma dan energi 0,08-0,7 MeV
32P dengan T1/2 adalah 14,3 hari pemancar radiasi beta dan energi 1,7 MeV ( maksimum)
a.) Pencitraan oleh Gamma Camera
Peralatan yang lazim digunakan dalam pencitraan kedokteran Nuklir yang sering digunakan adalah Gamma Camera. Gamma camera adalah detector yang dikembangkan oleh Hal anger (1958) untuk pencitraan dan studi fungsional. Gamma camera dapat digunakan untuk melihat bagaimana distribusi radiofarmaka melalui tubuh, atau diserab oleh organ tertentu. Dan pemprosesan hasil pencitraan serta perolehan data yang dikontrol pada beberapa kasus oleh Gamma Camera disambungkan pada komputer untuk menghasilkan suatu citra.
Gambar II.19. Ruang kedokteran nuklir menggunakan Gamma Camera
b.) Diagnostik
Penggunaan zat radioaktif pada diagnostic dibagi 2 jenis, yaitu :
• Aplikasi in vitro ; dan
• Aplikasi in vivo
In vitro adalah penggunakaan zat radioaktif yang dilakukan diluar tubuh manusia, aplikasi in vitro ini menggunakan zat radioaktif dengan aktifitas ribuan Bequerel (kBq) dalam bentuk cair yang fungsinya untuk mengukur hormon, dalam bentuk sempel biometik. Zat radioaktif yang digunakan pada umumnya adalah 125I, 57Co, 58Co dan 14C. Sedangkan in vivo adalah penggunaan zat radioaktif yang dimasukkan kedalam fungsi dinamis tubuh manusia, dan pada masa sekarang ini aplikasi diagnostic yang paling banyak digunakan adalah teknik in vivo yaitu untuk pemeriksaan fungsi tubuh dengan menggunakan gamma yang menghasilkan suatu citra. Radiofarmaka in vivo dipersiapkan dengan cara melarutkan 99Tc yang dielusi dari generator 99mTc ke dalam suatu senyawa tertentu. Rentang aktivitas sumber yang digunakan untuk radiofarmaka 99mTc adalah 40 – 800 MBq, sedangkan untuk pesien anak – anak diberikan dengan dosis yang lebih rendah.
Pada pemeriksaan in-vivo, setelah radioisotop dimasukkan kedalam tubuh pasien (diminumkan, disuntikan, dihisap melalui saluran pernafasan (inhalasi), dsb) maka radiofarmaka selanjutnya dalam tubuh pasien dapat diperiksa dengan :
o Membuat gambar (citra) organ atau bagian tubuh pasien yang mengakumulasikan radioisotope, dengan mrnggunakan kamera gamma atau kamera positron.
o Menghitung aktivitas yang terdapat pada organ atau bagian tubuh pasien yang mengakumulasikan radioisotope dengan menempatkan detector radiasi gamma diatas organ atau bagian tubuh tersebut (external body counting )
o Menghitung aktivitas radioisotope yang terdapat dalam contoh bahan biologic yang diambil dari tubuh pasien dengan menggunakan pencacah gamma (sample counting )
Radionuklida lain yang juga digunakan untuk pencitraan diagnostic meliputi : 67Ga, 111In, 201TI, 123I dan 131I dengan rentang aktivitas 40 – 400 MBq. Beberapa radionuklida juga digunakan untuk menandai unsure-unsur darah sebagai perunut. Diagnostik jenis khusus ini mencakup pengambilan sample darah pasien, radiolabelling darah dan injeksi kembali. Radionuklida yang digunakan meliputi : 99mTc,111In, 51Cr, 59Fe dan 125I. Aktivitas radionuklida yang dapat diinjeksikan kembali dalam jumlah beberapa MBq hingga maksimum pada 200 MBq, dengan aktivitas lebih besar untuk 99mTc. Radionuklida dalam bentuk gas dan aerosol juga ada yang digunakan untuk tujuan diagnosa selama pencitraan paru-paru dengan menggunakan 81mKr (hingga 6 GBq diberikan per pasien), 133Xe (hingga 400 MBq) dan 99mTc - diethyl tetra penta acietic acid (DTPA) dalam bentuk aerosol yang dihirup (aktivitas hingga 80 MBq).
Sumber terbuka yang digunakan dalam kedokteran nuklir sebagian terbesar berbentuk cairan yang diberikan melalui suntikan. Namun disamping itu pula dapat digunakan sumber terbuka dalam bentuk padat misalnya kapsul gelatin yang berisi Na131I atau dalam bentuk gas seperti misalnya 13Oksigen. Dewasa ini untuk keperluan kedokteran nuklir diagnostic pada umumnya digunakan radiofarmaka yang berbasis 99mTechnetium.
Dalam setiap prosedur diagnosis kedokteran Nuklir harus dijamin bahwa :
o Para praktisi medik yang meminta atau melaksanakan diagnosis kedokteran Nuklir.
o Mengusahakan paparan sekecil mungkin pada pasien.
o Memperhatikan informasi dari pemeriksaan sebelumnya untuk menghindari adanya pemeriksaan ulang yang tidak perlu
o Memperhatikan pedoman tingkat paparan medik
o Para praktisi medik, teknisi atau staf pencitraan, mengusakan paparan terkecil pada pasien dengan kualitas citra yang masih dapat diterima, dengan melalui :
- pemilihan radiofarmaka dan aktivitas terbaik, dengan memperhatikan adanya persyaratan khusus untuk anak-anak dan pasien yang memiliki kelainan fungsi organ.
- penggunaan metoda untuk mencegah masuknya radioisotope ke organ yang tidak diperiksa dan mempercepat ekskresi radioisotope.
- Pemberian radionuklida untuk diagnosis dan terapi pada wanita hamil atau yang diduga akan hamil harus dihindari, kecuali terdapat indikasi klinik yang sangat kuat.
- Untuk ibu yang menyusui, pemberian ASI pada bayi perlu dihentikan sampai dengan jumlah radionuklida yang keluar lewat ASI diperkirakan tidak akan memberikan dosis efektif lebih besar dari batas yang diijinkan untuk bayi, dan
- Pemberian radionuklida pada anak untuk diagnasis dilakukan hanya jika terdapat indikasi klinik sangat kuat, dan aktivitasnya harus berdasarkan berat badan, luas permukaan tubuh atau kreteria lainnya.
c.) Terapi
Aplikasi zat radioaktif untuk terapi dalam Kedokteran Nuklir menggunakan sejumlah sumber terbuka yang dalam aktivitasnya jauh lebih besar dibandingkan aktivitas sumber terbuka yang digunakan untuk diagnostic. Beberapa penyakit yang lazim diobati dengan terapi kedokteran Nuklir adalah thyroid (kelenjar gondok ), prostate cancer (kanker prostat), hyperthyroidism, cancer bone pain, polycythaemia (kelainan sel darah merah dan kenaikan jumlah darah ) dan leukimia (kenaikan jumlah sel darah putih ).
Zat radioaktif 131I adalah sumber yang secara luas digunakan untuk terapi kanker Thyrotoxicosis dan untuk Ablasi Tiroid atau Metastase. 131I yang digunakan untuk maksud terapi tersebut dapat diberikan dalam 3 (tiga) bentu fisik, yaitu : cairan Sodium Iodida yang diminumkan beberapa kali, bubuk yang dimasukkan kedalam kapsul gelatin untuk diminumkan atau larutan Sodium Iodida steril yang diinjeksikan. Pada umumnya injeksi hanya diberikan apabila ada masalah dengan cara diminumkan.
Pada umunya radionuklida atau zat radiaktif sumber terbuka lain untuk terapi biasanya dilakukan dengan cara injeksi melalui pembuluh darah (intravena), larutan yang tidak cair misalnya 89Sr atau 32P. Strontium-89 khususnya digunakan untuk terapi pasien penderita matastase tulang, aktivitas sumber biasanya beberapa ratus MBq, sedangkan Yttrium-90, khususnya dalam bentuk larutan koloid silikat, diinjeksikan ke dalam persendian tulang pasien, misalnya lutut, dengan aktivitas sumber kira-kira 200 MBq per injeksi.
2.) Keselamatan kerja dengan sumber terbuka
a.) Pemindahan sumber
Untuk pemindahan sumber beraktivitas rendah dari tempat penyimpanannya ke laboratorium, operator menggunakan penjepit sederhana atau seutas tali untuk menggantungkan sumber yang terdapat dalam wadah yang tak mudah pecah. Bila sumber aktivitasnya tinggi khususnya pemancar radiasi gamma maka perlu digunakan wadah yang berpenahan radiasi.
b.) Cara Bekerja dengan Sumber Terbuka
Ketentuan – ketentuan yang harus ditaati untuk pekerjaan yang menyangkut pembukaan kontener dan pengambilannya berikut ini :
a) pekerjaan harus dilakukan didalam laboratorium yang khusus
b) alat – alat gelas dan instrument yang digunakan harus diberi tanda khusus.
c) harus dilakukan dengan hati – hati, tepat dan rapi.
d) persiapan minimum tertentu yang meliputi tempat kerja, peralatan dan instrument. Limbah yang terkontaminasi harus diletakkan ditempat yang mudah dicapai dan diberi tanda bahaya radiasi serta dibuat secara khusus.
e) pekerjaan penanganan yang tidak rutin harus direncanakan lebih dulu dan diadakan silmulasi dengan cairan yang tidak aktif.
f) petugas harus menggunakan jas laboratorium dan sarung tangan.
g) pemipetan tidak boleh dilakukan dengan mulut sebab ada kemungkinan zat radioaktif dapat masuk ke mulut.
h) semua wadah yang memuat zat radioaktif cair sedapat mungkin harus dalam keadaan tertutup selama pekerjaan berlangsung.
i) sumber radioaktif harus segera dikembalikan ketempat penyimpanan bila sudah tidak diperlukan.
j) setelah pekerjaan penangan zat radioaktif selesai maka permukaan tempat kerja harus dibersihkan dan dilakukan pemantauan seluruh permukaan, perlengkapan, alat-alat serta pakaian kerja dan tangan si pekerja radiasi untuk melihat kemungkinan adanya kontaminasi.
k) Ampul dan wadah yang beri zat radioaktif pemancar beta dan gamma tidak boleh dipegang dan di buka langsung dengan tangan. Harus digunakan tang untuk memindahkan dan alat penanganan jarak jauh untuk membukanya.
l) untuk melindungi tubuh dari radiasi gamma maka zat radioaktif pemancar radiasi gamma sebaiknya ditangani dari balik selembar kaca timbal, atau tembok dari bata timbal (dengan menggunakan cermin untuk menentukan posisi yang tepat).
m) bila pekerjaan dapat menimbulkan uap, gas, dan aerosol maka pekerjaan harus dilakukan dalam lemari asap yang berventilasi.
c.) Teknik penangan Sumber radiasi
Pada penanganan zat radioaktif sumber terbuka yang sebagian terbesar berbentuk cairan perlu dihindarkan terperciknya cairan ke permukaan tempat kerja, pembentukan aerosol, dan terkontaminasinya bagian luar.Bila yang ditangani adalah sumber beraktivitas tinggi maka semua sentuhan langsung harus dihindarkan sekalipun menggunakan sarung tangan; dalam hal ini pekerjaan pemindahan instrument yang komplek :
• Alat dan jarum suntik untuk menyedot isi vial yang tertutup karet yang kedap udara.
• Pipet dengan bola karet
• Pemindahan cairan dengan tekanan positif atau negative memungkinkan pengendalian jarak jauh
CT Scan
CT Scan (Computed Tomography Scanner) merupakan alat penunjang diagnosa yang mempunyai aplikasi yang universal untuk pemeriksaan seluruh organ tubuh, seperti susunan saraf pusat, otot dan tulang, tenggorokan dan rongga perut. CT-Scanner menggunakan radiasi nuklir seperti neutron, sinar gamma dan sinar-x.
CT-Scan (computed tomography) pertama kali digunakan untuk diagnosa kedokteran pada awal tahun 1970-an. Teknik diagnosa ini dilakukan dengan melewatkan seberkas sinar-X terkolimasi (lebar ±2 mm) pada tubuh pasien dan berkas radiasi yang diteruskan ditangkap oleh suatu sistem detektor. Sumber sinar-X berikut detektor bergerak di suatu bidang mengitari tubuh pasien. Berdasarkan perbedaan respon detektor pada berbagai posisi penyinaran kemudian dibuat suatu rekonstruksi ulang untuk mendapatkan gambar bidang tomografi dari objek (pasien) yang disinari.
Pemeriksaan ini dimaksudkan untuk memperjelas adanya dugaan yang kuat suatu kelainan, yaitu :
Gambaran lesi dari tumor, hematoma dan abses.
Perubahan vaskuler : malformasi, naik turunnya vaskularisasi dan infark.
Brain contusion.
Brain atrofi.
Hydrocephalus.
Inflamasi.
Peralatan CT-Scan terdiri dari :
• Meja tempat pasien
• Gantry scanning yang berisi sumber sinar-X terkolimasi dan susunan detektor
• Perangkat elektronik untuk akuisisi data
• Generator sinar-X
• Komputer, TV-monitor berikut panel kontrol
Meja pasien dan gantry scanning harus dapat menempatkan posisi pasien pada posisi yang tepat, akurat dan nyaman, sehingga dari proses rekonstruksi akan didapatkan hasil tomografi yang benar. Tegangan sinar-X yang digunakan bervariasi dari 50-150 kV dengan kuat arus antara 0-600 mA. Gambar bidang tomografi yang ditampilkan pada layar monitor komputer selanjutnya dapat dibuatkan film fotografi (seperti pada diagnostik konvensional), dicetak pada printer ataupun disimpan dalam disket (floppy disk).
Penggunaan
CT-scan ini paling banyak digunakan untuk melihat potongan penampang lintang dari susunan syaraf pusat (otak) manusia. Pasien yang akan diperiksa harus tidur di meja pasien. Setelah didapatkan posisi yang dikehendaki, kemudian dilakukan pengambilan data yang diatur dari panel kontrol. Panel kontrol ini harus terletak di ruang pemeriksaan. Pengambilan data ini bisa memakan waktu beberapa menit, tergantung dari jenis pemeriksaan dan tipe pesawat CT-scan yang digunakan.
Setelah data terkumpul, kemudian dilakukan proses rekonstruksi untuk mendapatkan gambar. Proses rekonstruksi ini merupakan suatu pekerjaan yang sangat komplek dan hanya dilakukan dengan komputer, sehingga teknik diagnosa ini dikenal computerized tomography atau computed tomography. Seperti halnya pada diagnostik sinar-X konvensional, CT-scan ini juga kurang baik untuk pemeriksaan bagian/organ tubuh yang bergerak. Sehingga sampai saat ini CT-scan lebih banyak digunakan untuk pemeriksaan bagian kepala.
Aspek Proteksi Radiasi
Untuk setiap pemeriksaan, seorang bisa menerima dosis radiasi sampai dengan 10 mSv (1 rem) pada bagian tubuh yang sangat sempit. Karena dapat memberikan dosis cukup tinggi, maka pesawat CT-scan harus ditempatkan pada ruang khusus yang berpenahan radiasi cukup. Selama pengambilan data, operator/radiografer tidak diperkenankan berada di dalam ruang pemeriksaan. Ruangan perlu diberikan tanda-tanda/lampu ketika pemeriksaan sedang berlangsung. Disain dinding penahan radiasi adalah seperti halnya pada pesawat sinar-X konvensional
SISTEM CT SCANNER
a. Sistem Pemroses Citra
Sistem pemroses citra merupakan bagian yang secara langsung berhadapan dengan obyek yang diamati (pasien). Bagian ini terdiri atas sumber sinar-x, sistem kontrol, detektor dan akusisi data. Untuk mengetahui seberapa banyak sinar-x dipancarkan ke tubuh pasien, maka dalam peralatan ini juga dilengkapi sistem kontrol yang mendapat input dari komputer.
b. Sistem Komputer dan Sistem Kontrol
Bagian komputer bertanggung jawab atas keseluruhan sistem CT Scanner, yaitu mengontrol sumber sinar-x, menyimpan data, dan mengkonstruksi gambar tomografi. Komputer terdiri atas processor, array processor, harddisk dan sistem input-output.
c. Rekonstruksi
Banyak metode yang dapat digunakan untuk merekonstruksi gambar tomografi, mulai dari back projection sampai konvolusi. Metode back projection menggunakan pembagian pixel-pixel yang kecil dari suatu irisan melintang. Pixel didasarkan pada nilai absorbsi linier yang kemudian disusun menjadi sebuah profil dan terbentuklah sebuah matrik. Rekonstruksi dilakukan dengan jalan saling menambah antar elemen matrik. Untuk mendapatkan gambar rekonstruksi yang lebih baik, maka digunakan metode konvolusi. Proses rekonstruksi dari konvolusi dapat dinyatakan dalam bentuk matematik yaitu transformasi Fourier. Dengan menggunakan konvolusi dan transformasi Fourier, maka bayangan radiologi dapat dimanipulasi dan dikoreksi sehingga dihasilkan gambar yang lebih baik.
Manfaat CT Scanner
CT Scanner memiliki kemampuan yang unik untuk memperhatikan suatu kombinasi dari jaringan, pembuluh darah dan tulang secara bersamaan. CT Scanner dapat digunakan untuk mendiagnose permasalahan berbeda seperti :
Adanya gumpalan darah di dalam paru-paru (pulmonary emboli)
Pendarahan di dalam otak ( cerebral vascular accident)
Batu ginjal
Inflamed appendix
Tulang yang retak
Kanker otak, hati, pankreas, tulang, dan lain-lain
Prinsip Kerja CT Scanner
Bagan Prinsip Kerja CT Scanner
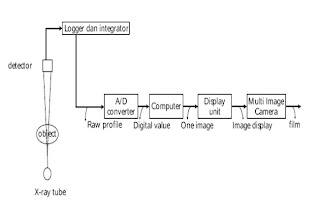
Dengan menggunakan tabung sinar-x sebagai sumber radiasi yang berkas sinarnya dibatasi oleh kollimator, sinar x tersebut menembus tubuh dan diarahkan ke detektor. Intensitas sinar-x yang diterima oleh detektor akan berubah sesuai dengan kepadatan tubuh sebagai objek, dan detektor akan merubah berkas sinar-x yang diterima menjadi arus listrik, dan kemudian diubah oleh integrator menjadi tegangan listrik analog. Tabung sinar-x tersebut diputar dan sinarnya di proyeksikan dalam berbagai posisi, besar tegangan listrik yang diterima diubah menjadi besaran digital oleh analog to digital Converter (A/D C) yang kemudian dicatat oleh komputer. Selanjutnya diolah dengan menggunakan Image Processor dan akhirnya dibentuk gambar yang ditampilkan ke layar monitor TV. Gambar yang dihasilkan dapat dibuat ke dalam film dengan Multi Imager atau Laser Imager.
Pemprosesan data
Sinar sempit (narrow beam) yang dihasilkan oleh X-ray didapatkan dari perubahan posisi dari tabung X-ray, hal ini juga dipengaruhi oleh collimator dan detektor. Secara sederhana dapat digambarkan sebagai berikut :
Collimator dan Detektor
Sinar X-ray yang telah dideteksi oleh detektor kemudian dikonversi menjadi arus listrik yang kemudian ditransmisikan ke komputer dalam bentuk sinyal melaui proses berikut :
Proses pembentukan citra
Setelah diperoleh arus listrik dan sinyal aslinya, maka sinyal tadi dikonversi ke bentuk digital menggunakan A/D Convertor agar sinyal digital ini dapat diolah oleh komputer sehingga membentuk citra yang sebenarnya.
Hasilnya dapat dilihat langsung pada monitor komputer ataupun dicetak ke film. Berikut contoh citra yang diperoleh dalam proses scanning menggunakan CT Scanner :
Hasil whole body scanning
Hasil scanning pada kepala pasien
Daftar Pustaka
http://www.primamedika.com/radiology.htm
http://www.elektroindonesia.com/elektro/no3d.html
http://harnawatiaj.wordpress.com/2008/03/09/ct-scan/
http://en.wikipedia.org/wiki/Computed_tomography
NN, Alat Radiologi IV. Akademi Teknik Elektromedik
Hasan, Ir. Fakultas Teknik Universitas Pakuan, Bogor
Nugroho, Bintoro Siswo. Inspeksi Pemalsuan Produk dengan Teropong
Otak. http:\\ www.fisik@net.htm. 2006x
http://www.MedistraHospital.htm. Helical CT Scan. 2004
CT-Scan (computed tomography) pertama kali digunakan untuk diagnosa kedokteran pada awal tahun 1970-an. Teknik diagnosa ini dilakukan dengan melewatkan seberkas sinar-X terkolimasi (lebar ±2 mm) pada tubuh pasien dan berkas radiasi yang diteruskan ditangkap oleh suatu sistem detektor. Sumber sinar-X berikut detektor bergerak di suatu bidang mengitari tubuh pasien. Berdasarkan perbedaan respon detektor pada berbagai posisi penyinaran kemudian dibuat suatu rekonstruksi ulang untuk mendapatkan gambar bidang tomografi dari objek (pasien) yang disinari.
Pemeriksaan ini dimaksudkan untuk memperjelas adanya dugaan yang kuat suatu kelainan, yaitu :
Gambaran lesi dari tumor, hematoma dan abses.
Perubahan vaskuler : malformasi, naik turunnya vaskularisasi dan infark.
Brain contusion.
Brain atrofi.
Hydrocephalus.
Inflamasi.
Peralatan CT-Scan terdiri dari :
• Meja tempat pasien
• Gantry scanning yang berisi sumber sinar-X terkolimasi dan susunan detektor
• Perangkat elektronik untuk akuisisi data
• Generator sinar-X
• Komputer, TV-monitor berikut panel kontrol
Meja pasien dan gantry scanning harus dapat menempatkan posisi pasien pada posisi yang tepat, akurat dan nyaman, sehingga dari proses rekonstruksi akan didapatkan hasil tomografi yang benar. Tegangan sinar-X yang digunakan bervariasi dari 50-150 kV dengan kuat arus antara 0-600 mA. Gambar bidang tomografi yang ditampilkan pada layar monitor komputer selanjutnya dapat dibuatkan film fotografi (seperti pada diagnostik konvensional), dicetak pada printer ataupun disimpan dalam disket (floppy disk).
Penggunaan
CT-scan ini paling banyak digunakan untuk melihat potongan penampang lintang dari susunan syaraf pusat (otak) manusia. Pasien yang akan diperiksa harus tidur di meja pasien. Setelah didapatkan posisi yang dikehendaki, kemudian dilakukan pengambilan data yang diatur dari panel kontrol. Panel kontrol ini harus terletak di ruang pemeriksaan. Pengambilan data ini bisa memakan waktu beberapa menit, tergantung dari jenis pemeriksaan dan tipe pesawat CT-scan yang digunakan.
Setelah data terkumpul, kemudian dilakukan proses rekonstruksi untuk mendapatkan gambar. Proses rekonstruksi ini merupakan suatu pekerjaan yang sangat komplek dan hanya dilakukan dengan komputer, sehingga teknik diagnosa ini dikenal computerized tomography atau computed tomography. Seperti halnya pada diagnostik sinar-X konvensional, CT-scan ini juga kurang baik untuk pemeriksaan bagian/organ tubuh yang bergerak. Sehingga sampai saat ini CT-scan lebih banyak digunakan untuk pemeriksaan bagian kepala.
Aspek Proteksi Radiasi
Untuk setiap pemeriksaan, seorang bisa menerima dosis radiasi sampai dengan 10 mSv (1 rem) pada bagian tubuh yang sangat sempit. Karena dapat memberikan dosis cukup tinggi, maka pesawat CT-scan harus ditempatkan pada ruang khusus yang berpenahan radiasi cukup. Selama pengambilan data, operator/radiografer tidak diperkenankan berada di dalam ruang pemeriksaan. Ruangan perlu diberikan tanda-tanda/lampu ketika pemeriksaan sedang berlangsung. Disain dinding penahan radiasi adalah seperti halnya pada pesawat sinar-X konvensional
SISTEM CT SCANNER
a. Sistem Pemroses Citra
Sistem pemroses citra merupakan bagian yang secara langsung berhadapan dengan obyek yang diamati (pasien). Bagian ini terdiri atas sumber sinar-x, sistem kontrol, detektor dan akusisi data. Untuk mengetahui seberapa banyak sinar-x dipancarkan ke tubuh pasien, maka dalam peralatan ini juga dilengkapi sistem kontrol yang mendapat input dari komputer.
b. Sistem Komputer dan Sistem Kontrol
Bagian komputer bertanggung jawab atas keseluruhan sistem CT Scanner, yaitu mengontrol sumber sinar-x, menyimpan data, dan mengkonstruksi gambar tomografi. Komputer terdiri atas processor, array processor, harddisk dan sistem input-output.
c. Rekonstruksi
Banyak metode yang dapat digunakan untuk merekonstruksi gambar tomografi, mulai dari back projection sampai konvolusi. Metode back projection menggunakan pembagian pixel-pixel yang kecil dari suatu irisan melintang. Pixel didasarkan pada nilai absorbsi linier yang kemudian disusun menjadi sebuah profil dan terbentuklah sebuah matrik. Rekonstruksi dilakukan dengan jalan saling menambah antar elemen matrik. Untuk mendapatkan gambar rekonstruksi yang lebih baik, maka digunakan metode konvolusi. Proses rekonstruksi dari konvolusi dapat dinyatakan dalam bentuk matematik yaitu transformasi Fourier. Dengan menggunakan konvolusi dan transformasi Fourier, maka bayangan radiologi dapat dimanipulasi dan dikoreksi sehingga dihasilkan gambar yang lebih baik.
Manfaat CT Scanner
CT Scanner memiliki kemampuan yang unik untuk memperhatikan suatu kombinasi dari jaringan, pembuluh darah dan tulang secara bersamaan. CT Scanner dapat digunakan untuk mendiagnose permasalahan berbeda seperti :
Adanya gumpalan darah di dalam paru-paru (pulmonary emboli)
Pendarahan di dalam otak ( cerebral vascular accident)
Batu ginjal
Inflamed appendix
Tulang yang retak
Kanker otak, hati, pankreas, tulang, dan lain-lain
Prinsip Kerja CT Scanner
Bagan Prinsip Kerja CT Scanner
Dengan menggunakan tabung sinar-x sebagai sumber radiasi yang berkas sinarnya dibatasi oleh kollimator, sinar x tersebut menembus tubuh dan diarahkan ke detektor. Intensitas sinar-x yang diterima oleh detektor akan berubah sesuai dengan kepadatan tubuh sebagai objek, dan detektor akan merubah berkas sinar-x yang diterima menjadi arus listrik, dan kemudian diubah oleh integrator menjadi tegangan listrik analog. Tabung sinar-x tersebut diputar dan sinarnya di proyeksikan dalam berbagai posisi, besar tegangan listrik yang diterima diubah menjadi besaran digital oleh analog to digital Converter (A/D C) yang kemudian dicatat oleh komputer. Selanjutnya diolah dengan menggunakan Image Processor dan akhirnya dibentuk gambar yang ditampilkan ke layar monitor TV. Gambar yang dihasilkan dapat dibuat ke dalam film dengan Multi Imager atau Laser Imager.
Pemprosesan data
Sinar sempit (narrow beam) yang dihasilkan oleh X-ray didapatkan dari perubahan posisi dari tabung X-ray, hal ini juga dipengaruhi oleh collimator dan detektor. Secara sederhana dapat digambarkan sebagai berikut :
Collimator dan Detektor
Sinar X-ray yang telah dideteksi oleh detektor kemudian dikonversi menjadi arus listrik yang kemudian ditransmisikan ke komputer dalam bentuk sinyal melaui proses berikut :
Proses pembentukan citra
Setelah diperoleh arus listrik dan sinyal aslinya, maka sinyal tadi dikonversi ke bentuk digital menggunakan A/D Convertor agar sinyal digital ini dapat diolah oleh komputer sehingga membentuk citra yang sebenarnya.
Hasilnya dapat dilihat langsung pada monitor komputer ataupun dicetak ke film. Berikut contoh citra yang diperoleh dalam proses scanning menggunakan CT Scanner :
Hasil whole body scanning
Hasil scanning pada kepala pasien
Daftar Pustaka
http://www.primamedika.com/radiology.htm
http://www.elektroindonesia.com/elektro/no3d.html
http://harnawatiaj.wordpress.com/2008/03/09/ct-scan/
http://en.wikipedia.org/wiki/Computed_tomography
NN, Alat Radiologi IV. Akademi Teknik Elektromedik
Hasan, Ir. Fakultas Teknik Universitas Pakuan, Bogor
Nugroho, Bintoro Siswo. Inspeksi Pemalsuan Produk dengan Teropong
Otak. http:\\ www.fisik@net.htm. 2006x
http://www.MedistraHospital.htm. Helical CT Scan. 2004
Selasa, 24 Mei 2011
Intensity Modulated Radiation Therapy (IMRT)
Intensity Modulated Radiation Therapy (IMRT) adalah bentuk khusus dari 3D-CRT, radioterapi 3 dimensi yang pengoperasiannya menggunakan komputer canggih. Berbeda dengan radioterapi biasa, penggunaan IMRT dapat meningkatkan kualitas hidup pasien, karena tidak terlalu menyebabkan xerostomia (mulut kering) pasca pengobatan. Teknik pengobatan menggunakan IMRT memberikan dosis radiasi maksimal pada tumor dan dosis radiasi seminimal mungkin pada jaringan normal yang berdekatan dengan tumor.
Sebagai contoh pengobatan menggunakan IMRT, penelitian ini menggunakan Surveillance Epidemiologi dan Hasil Akhir (SIER)-Medicare database untuk membandingkan komplikasi gastrointestinal dan urin laki-laki 65 tahun atau lebih tua dengan kanker prostat dalam waktu dua tahun pengobatan dengan IMRT atau 3D-CRT. Para peneliti secara khusus meneliti efek samping gastrointestinal umum seperti peradangan pada lapisan rektum (proctitis) dan perdarahan rektum, bersama dengan efek samping kemih seperti peradangan jaringan kandung kemih (sistitis) dan darah dalam urin (hematuria). Hasil penelitian menunjukkan bahwa dengan menggunakan IMRT dapat mengurangi komplikasi gastrointestinal yang terkait dengan radiasi, termasuk proctitis dan perdarahan dubur, komplikasi kencing seperti sistitis dan hematuria.
Peranan Fisika Medis mengembangkan radioterapi :
IMRT adalah membuat sebuah konsep yang tadinya kita membuat perencanaan berkas radiasi dari beberapa lapangan dan dapat dihitung distribusi dosisnya dibalik menjadi kita menentukan telebih dahulu dosis target dan organ at risk (OAR)-nya kemudian dihitung balik berapakah intensitas radiasi yang harus diberikan pada masing-masing segmen target radiasi yang dikenal dengan invers planning.
Akuratkah perhitungan yang dilakukan dengan komputer? Kita mempercayai bahwa komputer dengan algoritmanya mengeksekusi perintah yang diberikan adalah benar. Namun seperti halnya dalam sebuah pengadilan, vonis benar atau salah haruslah adalah sebuah saksi atau bukti. Oleh karena itu, bergunalah para fisikawan dan ilmuwan mendesain ionization chamber yang dapat menunjukkan berapakah dosis radiasi yang dipancarkan oleh sumber radiasi. Hasil pengukuran dengan instrumen IC dan alat pencacahnya menjadi sebuah saksi dan bukti kebenaran sebuah ekseskusi program komputer.
Dilihat dari semua di atas, peranan para fisikawan dan ilmuwan lain yang mendedikasikan dirinya untuk membangun radioterapi yang aman sangat besar. Aman dalam artian adalah membuat sebuah tatalaksana terapi dengan radiasi dengan tingkat akurasi yang tinggi dan sebisa mungkin menghidari dosis berlebih di jaringan normal dan jaringan/organ beresiko. Para ilmuwan telah berusaha membuat sebuah perangkat, teknik, dan perhitungan dosis yang akurat untuk mencapai tujuan aman.
• http://www.fisikanet.lipi.go.id/utama.cgi?artikel&1233593550&14
• http://translate.google.co.id/translate?hl=id&langpair=en|id&u=http://en.wikipedia.org/wiki/Image-guided_radiation_therapy
• http://translate.google.co.id/translate?hl=id&langpair=en|id&u=http://advancedradiationcenters.com/%3Fp%3Dwhatisigrt
• http://www.cancerhelps.com/kanker-nasofaring.htm
Sebagai contoh pengobatan menggunakan IMRT, penelitian ini menggunakan Surveillance Epidemiologi dan Hasil Akhir (SIER)-Medicare database untuk membandingkan komplikasi gastrointestinal dan urin laki-laki 65 tahun atau lebih tua dengan kanker prostat dalam waktu dua tahun pengobatan dengan IMRT atau 3D-CRT. Para peneliti secara khusus meneliti efek samping gastrointestinal umum seperti peradangan pada lapisan rektum (proctitis) dan perdarahan rektum, bersama dengan efek samping kemih seperti peradangan jaringan kandung kemih (sistitis) dan darah dalam urin (hematuria). Hasil penelitian menunjukkan bahwa dengan menggunakan IMRT dapat mengurangi komplikasi gastrointestinal yang terkait dengan radiasi, termasuk proctitis dan perdarahan dubur, komplikasi kencing seperti sistitis dan hematuria.
Peranan Fisika Medis mengembangkan radioterapi :
IMRT adalah membuat sebuah konsep yang tadinya kita membuat perencanaan berkas radiasi dari beberapa lapangan dan dapat dihitung distribusi dosisnya dibalik menjadi kita menentukan telebih dahulu dosis target dan organ at risk (OAR)-nya kemudian dihitung balik berapakah intensitas radiasi yang harus diberikan pada masing-masing segmen target radiasi yang dikenal dengan invers planning.
Akuratkah perhitungan yang dilakukan dengan komputer? Kita mempercayai bahwa komputer dengan algoritmanya mengeksekusi perintah yang diberikan adalah benar. Namun seperti halnya dalam sebuah pengadilan, vonis benar atau salah haruslah adalah sebuah saksi atau bukti. Oleh karena itu, bergunalah para fisikawan dan ilmuwan mendesain ionization chamber yang dapat menunjukkan berapakah dosis radiasi yang dipancarkan oleh sumber radiasi. Hasil pengukuran dengan instrumen IC dan alat pencacahnya menjadi sebuah saksi dan bukti kebenaran sebuah ekseskusi program komputer.
Dilihat dari semua di atas, peranan para fisikawan dan ilmuwan lain yang mendedikasikan dirinya untuk membangun radioterapi yang aman sangat besar. Aman dalam artian adalah membuat sebuah tatalaksana terapi dengan radiasi dengan tingkat akurasi yang tinggi dan sebisa mungkin menghidari dosis berlebih di jaringan normal dan jaringan/organ beresiko. Para ilmuwan telah berusaha membuat sebuah perangkat, teknik, dan perhitungan dosis yang akurat untuk mencapai tujuan aman.
• http://www.fisikanet.lipi.go.id/utama.cgi?artikel&1233593550&14
• http://translate.google.co.id/translate?hl=id&langpair=en|id&u=http://en.wikipedia.org/wiki/Image-guided_radiation_therapy
• http://translate.google.co.id/translate?hl=id&langpair=en|id&u=http://advancedradiationcenters.com/%3Fp%3Dwhatisigrt
• http://www.cancerhelps.com/kanker-nasofaring.htm
Image Guided Radiation Therapy (IGRT)
Definisi :
Merupakan proses dari banyaknya pencitraan dua dan pencitraan tiga dimensi yang selama pengobatan radiasinya menggunakan terapi radiasi langsung memanfaatkan pencitraan koordinat dari rencana perawatan radiasi yang sebenarnya. Pasien ditempatkan di ruang perawatan di posisi yang sama seperti yang direncanakan dari dataset pencitraan referensi. Sebuah contoh dari tiga dimensi (3D) IGRT akan mencakup lokalisasi sebuah dataset Cone-Beam Computed Tomography (CBCT) dengan perencanaan dataset Computed Tomography (CT) dari perencanaan. Demikian pula dua dimensi (2D) IGRT (akan mencakup pencocokan planar kilovoltage (kV) radiograf fluoroskopi atau pencitraan megavoltage (MV) gambar dengan digital reconstructed radiographs (DRRs) dari perencanaan CT.
Proses ini berbeda dari penggunaan pencitraan untuk menggambarkan target dan organ dalam proses perencanaan terapi radiasi. Namun, jelas ada hubungan antara proses pencitraan IGRT bergantung secara langsung pada modalitas pencitraan dari perencanaan sebagai referensi koordinat untuk lokalisasi pasien. Berbagai pengumpulan hardware gambar yang digunakan dalam perencanaan meliputi Computed Tomography (CT), Magnetic Resonance Imaging, (MRI) dan Positron Emission Tomography (PET). Melalui kemajuan dalam teknologi pencitraan, digabungkan dengan pemahaman lebih lanjut dari biologi manusia pada tingkat molekuler, dampak IGRT pada pengobatan radioterapi terus berkembang.
Tujuan dan Manfaat Klinis :
Tujuan dari proses IGRT adalah untuk meningkatkan akurasi penempatan medan radiasi, dan untuk mengurangi risiko jaringan sehat selama terapi radiasi. Dalam beberapa tahun terakhir, planning target volume (PTV) lebih banyak digunakan untuk mengkompensasi kesalahan lokalisasi selama pengobatan. (Jaffray et al 1999.) Hal ini mengakibatkan jaringan manusia yang sehat tidak perlu menerima dosis radiasi selama pengobatan. Margin PTV adalah metode yang paling banyak digunakan untuk mengoreksi ketidakpastian geometris. Dengan meningkatkan presisi dan akurasi melalui IGRT, radiasi menurun di sekitar jaringan sehat, memungkinkan untuk peningkatan radiasi pada tumor untuk control.
Modern, kemajuan teknik radioterapi seperti proton dan partikel bermuatan radioterapi memungkinkan akurasi yang unggul dalam pemberian dosis dan distribusi spasial dari dosis efektif. IGRT akan terus menambah jumlah data yang dikumpulkan selama proses terapi. Informasi berdasarkan data ini akan memungkinkan untuk penilaian lanjutan dan penyempurnaan lebih lanjut dari teknik pengobatan. Manfaat klinis untuk pasien adalah kemampuan untuk memonitori dan beradaptasi terhadap perubahan yang mungkin terjadi selama pengobatan radiasi. Perubahan tersebut dapat mencakup penyusutan tumor atau perluasan, atau perubahan bentuk anatomi tumor dan sekitarnya.
Alasan IGRT :
Terapi radiasi adalah pengobatan lokal yang dirancang untuk mengobati tumor dan jaringan normal disekitarnya dari toleransi menerima dosis di atas dosis yang ditentukan. Ada banyak faktor yang mungkin mempengaruhi adanya perbedaan antara distribusi dosis yang direncanakan dengan distribusi dosis yang terpapar. Salah satu faktor tersebut adalah ketidakpastian dalam posisi pasien pada unit pengobatan. IGRT adalah komponen dari proses terapi radiasi yang menggabungkan pencitraan koordinat dari rencana pengobatan yang akan diberikan dalam rangka untuk memastikan pasien benar sejajar di ruang perawatan.
Strategi Koreksi untuk penentuan posisi pasien selama IGRT :
Ada dua strategi koreksi dasar yang digunakan dalam menentukan posisi pasien yang paling menguntungkan dan struktur sinar: koreksi on-line dan koreksi off-line. Keduanya memenuhi tujuan dari pengaturan klinis dan bermanfaat pada alat itu sendiri. Umumnya, kombinasi dari kedua strategi yang digunakan. Seringkali, pasien akan menerima koreksi untuk pengobatan dari alat ini melalui strategi on-line selama sesi radiasi pertama dan dokter melakukan penyesuaian strategi berikutnya off-line selama pengecekan film.
• On-line :
Strategi On-line membuat penyesuaian posisi pasien dan sinar selama proses pengobatan, berdasarkan informasi yang terus diperbarui sepanjang prosedur dilakukan. Pendekatan on-line memerlukan integrasi tingkat-tinggi baik software maupun hardware. Keuntungan dari strategi ini adalah pengurangan kesalahan sistematis dan kesalahan random.
• Off-line
Strategi Off-line menentukan posisi terbaik bagi pasien melalui data akumulasi yang dikumpulkan selama sesi pengobatan. Strategi ini memanfaatkan perangkat keras CT canggih untuk membuat prosedur mendatang. Selain itu, dokter dan staf mengukur keberhasilan pengobatan, dan menyusun panduan pengobatan selama putaran pengecekan film menggunakan informasi dari EPIDs. Strategi ini memerlukan koordinasi system klinik yang lebih besar daripada strategi on-line. Namun, penggunaan strategi off-line mengurangi risiko kesalahan sistematis.
Cara Kerja :
Sebelum sinar radiasi dihidupkan, dokter ARC menggunakan teknologi panduan image untuk mempersiapkan dan menginformasikan dengan tepat pada lokasi yang spesifik dari jaringan-lunak atau tulang. Memiliki informasi lokasi yang lebih tepat, berarti medan radiasi yang lebih kecil dapat digunakan, sehingga hanya sedikit radiasi yang akan diterima oleh jaringan sehat di dekat tumor. Itu berarti lebih sedikit kerusakan yang terjadi pada jaringan sehat. Tumor kepala, otak dan wilayah leher baik ketika dirawat menggunakan IGRT karena teknologi memastikan bahwa jaringan halus, seperti sumsum tulang belakang dan kelenjar ludah tetap jauh dari daerah dosis tinggi. Di sini, IGRT digunakan bersama dengan teknologi ARC lainnya seperti stereotactic radiosurgery (SRS) dan Intensitas Modulated Radiation Therapy (IMRT).
Merupakan proses dari banyaknya pencitraan dua dan pencitraan tiga dimensi yang selama pengobatan radiasinya menggunakan terapi radiasi langsung memanfaatkan pencitraan koordinat dari rencana perawatan radiasi yang sebenarnya. Pasien ditempatkan di ruang perawatan di posisi yang sama seperti yang direncanakan dari dataset pencitraan referensi. Sebuah contoh dari tiga dimensi (3D) IGRT akan mencakup lokalisasi sebuah dataset Cone-Beam Computed Tomography (CBCT) dengan perencanaan dataset Computed Tomography (CT) dari perencanaan. Demikian pula dua dimensi (2D) IGRT (akan mencakup pencocokan planar kilovoltage (kV) radiograf fluoroskopi atau pencitraan megavoltage (MV) gambar dengan digital reconstructed radiographs (DRRs) dari perencanaan CT.
Proses ini berbeda dari penggunaan pencitraan untuk menggambarkan target dan organ dalam proses perencanaan terapi radiasi. Namun, jelas ada hubungan antara proses pencitraan IGRT bergantung secara langsung pada modalitas pencitraan dari perencanaan sebagai referensi koordinat untuk lokalisasi pasien. Berbagai pengumpulan hardware gambar yang digunakan dalam perencanaan meliputi Computed Tomography (CT), Magnetic Resonance Imaging, (MRI) dan Positron Emission Tomography (PET). Melalui kemajuan dalam teknologi pencitraan, digabungkan dengan pemahaman lebih lanjut dari biologi manusia pada tingkat molekuler, dampak IGRT pada pengobatan radioterapi terus berkembang.
Tujuan dan Manfaat Klinis :
Tujuan dari proses IGRT adalah untuk meningkatkan akurasi penempatan medan radiasi, dan untuk mengurangi risiko jaringan sehat selama terapi radiasi. Dalam beberapa tahun terakhir, planning target volume (PTV) lebih banyak digunakan untuk mengkompensasi kesalahan lokalisasi selama pengobatan. (Jaffray et al 1999.) Hal ini mengakibatkan jaringan manusia yang sehat tidak perlu menerima dosis radiasi selama pengobatan. Margin PTV adalah metode yang paling banyak digunakan untuk mengoreksi ketidakpastian geometris. Dengan meningkatkan presisi dan akurasi melalui IGRT, radiasi menurun di sekitar jaringan sehat, memungkinkan untuk peningkatan radiasi pada tumor untuk control.
Modern, kemajuan teknik radioterapi seperti proton dan partikel bermuatan radioterapi memungkinkan akurasi yang unggul dalam pemberian dosis dan distribusi spasial dari dosis efektif. IGRT akan terus menambah jumlah data yang dikumpulkan selama proses terapi. Informasi berdasarkan data ini akan memungkinkan untuk penilaian lanjutan dan penyempurnaan lebih lanjut dari teknik pengobatan. Manfaat klinis untuk pasien adalah kemampuan untuk memonitori dan beradaptasi terhadap perubahan yang mungkin terjadi selama pengobatan radiasi. Perubahan tersebut dapat mencakup penyusutan tumor atau perluasan, atau perubahan bentuk anatomi tumor dan sekitarnya.
Alasan IGRT :
Terapi radiasi adalah pengobatan lokal yang dirancang untuk mengobati tumor dan jaringan normal disekitarnya dari toleransi menerima dosis di atas dosis yang ditentukan. Ada banyak faktor yang mungkin mempengaruhi adanya perbedaan antara distribusi dosis yang direncanakan dengan distribusi dosis yang terpapar. Salah satu faktor tersebut adalah ketidakpastian dalam posisi pasien pada unit pengobatan. IGRT adalah komponen dari proses terapi radiasi yang menggabungkan pencitraan koordinat dari rencana pengobatan yang akan diberikan dalam rangka untuk memastikan pasien benar sejajar di ruang perawatan.
Strategi Koreksi untuk penentuan posisi pasien selama IGRT :
Ada dua strategi koreksi dasar yang digunakan dalam menentukan posisi pasien yang paling menguntungkan dan struktur sinar: koreksi on-line dan koreksi off-line. Keduanya memenuhi tujuan dari pengaturan klinis dan bermanfaat pada alat itu sendiri. Umumnya, kombinasi dari kedua strategi yang digunakan. Seringkali, pasien akan menerima koreksi untuk pengobatan dari alat ini melalui strategi on-line selama sesi radiasi pertama dan dokter melakukan penyesuaian strategi berikutnya off-line selama pengecekan film.
• On-line :
Strategi On-line membuat penyesuaian posisi pasien dan sinar selama proses pengobatan, berdasarkan informasi yang terus diperbarui sepanjang prosedur dilakukan. Pendekatan on-line memerlukan integrasi tingkat-tinggi baik software maupun hardware. Keuntungan dari strategi ini adalah pengurangan kesalahan sistematis dan kesalahan random.
• Off-line
Strategi Off-line menentukan posisi terbaik bagi pasien melalui data akumulasi yang dikumpulkan selama sesi pengobatan. Strategi ini memanfaatkan perangkat keras CT canggih untuk membuat prosedur mendatang. Selain itu, dokter dan staf mengukur keberhasilan pengobatan, dan menyusun panduan pengobatan selama putaran pengecekan film menggunakan informasi dari EPIDs. Strategi ini memerlukan koordinasi system klinik yang lebih besar daripada strategi on-line. Namun, penggunaan strategi off-line mengurangi risiko kesalahan sistematis.
Cara Kerja :
Sebelum sinar radiasi dihidupkan, dokter ARC menggunakan teknologi panduan image untuk mempersiapkan dan menginformasikan dengan tepat pada lokasi yang spesifik dari jaringan-lunak atau tulang. Memiliki informasi lokasi yang lebih tepat, berarti medan radiasi yang lebih kecil dapat digunakan, sehingga hanya sedikit radiasi yang akan diterima oleh jaringan sehat di dekat tumor. Itu berarti lebih sedikit kerusakan yang terjadi pada jaringan sehat. Tumor kepala, otak dan wilayah leher baik ketika dirawat menggunakan IGRT karena teknologi memastikan bahwa jaringan halus, seperti sumsum tulang belakang dan kelenjar ludah tetap jauh dari daerah dosis tinggi. Di sini, IGRT digunakan bersama dengan teknologi ARC lainnya seperti stereotactic radiosurgery (SRS) dan Intensitas Modulated Radiation Therapy (IMRT).
Total Body Irradiation (TBI)
Definisi :
Total Body Irradiation adalah bentuk radioterapi yang digunakan sebagai bagian dari regimen preparative untuk sel induk haematopoietic (sum-sum tulang) transplantasi. Sesuai namanya TBI melibatkan iradiasi seluruh tubuh. TBI dalam pengaturan transplantasi sumsum tulang berfungsi untuk menghancurkan atau menekan sistem kekebalan penerima, mencegah immunologic rejection dari donor transplantasi sum-sum tulang atau sel-sel induk darah. Selain itu, dosis tinggi TBI dapat membasmi sisa sel kanker dalam penerima transplantasi, memungkinkan tranplantasi ini akan berhasil karena TBI menembus saraf pusat system secara bersamaan dengan bagian yang lainnya.
Dosis iradiasi total tubuh yang digunakan dalam transplantasi sumsum tulang biasanya berkisar dari 10 sampai >12 Gy, radiasi yang diberikan dalam variasi dosis dari linear acceleration. Untuk referensi, dengan dosis 4,5 Gy merupakan hal yang fatal bila orang dipapar tanpa perawatan medis agresif. Pada dosis tersebut, TBI merusak sumsum tulang pasien (memungkinkan sumsum donor untuk ditanamkam) dan membunuh sisa sel-sel kanker. Non-myeloablative transplantasi sum-sum tulang menggunakan dosis yang lebih rendah dari TBI, biasanya sekitar 2 Gy yang tidak merusak sumsum tulang tetapi menekan kekebalan sistem cukup untuk mempromosikan engraftment donor.
TBI dapat diberikan 2-3 kali setiap hari dan 3-4 hari berturut-turut. Pusat pengobatan VA biasanya terletak di belakang rumah sakit utama di bangunan terpisah di seberang House Fisher. Disana pasien akan dibawa ke sebuah ruangan yang dilengkapi peralatan radiasi. Ada interkom dan sistem video di dalam ruangan yang memungkinkan pasien untuk dipantau dan dikomunikasikan dengan teknisi dan perawat. Pasien akan dimonitori selama prosedur tindakan dilakukan. Selama prosedur, pasien akan diminta untuk berada dalam posisi setengah duduk, beristirahat di kursi mirip dengan kursi sepeda. Jika pasien tidak dapat berdiri untuk seluruh prosedur sampai selesai, prosedur dapat dihentikan sementara dan dimulai lagi ketika pasien setelah beristirahat sejenak. Pasien akan menerima radiasi baik dari depan maupun dari belakang dalam tindakan/ sesi yang terpisah. Akan ada jeda antara tiap tindakan/ sesi. Sebuah shielding/ perisai akrilik akan ditempatkan antara pasien dan mesin yang memberikan radiasi untuk melindungi paru-paru dan kelenjar tiroid dari radiasi. Prosedur ini tidak menimbulkan rasa sakit seperti halnya operasi. Namun, ada sisi lain efek TBI. Ini akan diawasi secara ketat, dan pasien akan diberikan pengobatan untuk meminimalkan ketidaknyamanan yang berhubungan dengan efek TBI.
Efek samping
Beberapa efek samping yang lebih mungkin terjadi sebagai akibat dari TBI antara lain: mual, kelelahan, pembengkakan kelenjar di daerah tenggorokan dan perubahan kulit.
• Kulit
Kulit mengalami perubahan yang spesifik pada TBI, pada umumnya kulit menjadi kemerahan. Hal ini biasanya terjadi setelah beberapa perawatan radiasi dan menurun segera setelah pengobatan selesai. Sekitar 2-3 minggu setelah menerima radiasi TBI, kulit menjadi merah tua dan mngembang dapat berlangsung selama beberapa bulan. Pasien yang menerima radiasi total tubuh harus mandi dengan air hangat saja dan menghindari penggunaan sabun, pelembab, dan peralatan mandi lain selama pengobatan dan selama beberapa hari setelah menerima radiasi.
• Mual/ Muntah/ Diare :
Mual, muntah dan diare adalah efek samping umum yang disebabkan oleh keruskan dan sensitivitas yang meningkat dari sel-sel yang melapisi kerongkongan, lambung dan saluran usus. Efek samping ini biasanya akan kembali sembuh dengan sendiri setelah pasien mendapatkan tindakan 3-4 kali. Pasien akan diberi obat-obatan sebelum setiap dijadwalkan tindakan/pengobatan dan diperlukan pada saat pengobatan/tindakan. Jika pasien tidak dapat memenuhi kebutuhan gizinya, pasien akan menerimanya melalui IV.
• Alopecia (kehilangan rambut)
TBI mengakibatkan hilangnya banyak rambut tubuh dalam jangka waktu 1-2 minggu pengobatan. Ini terjadi karena lapisan epidemis kulit, tempat tumbuhnya kan rambut, hancur dan folikel rambut mati. Rambut pasien akan kembali tumbuh lagi dalam waktu 2-3 bulan setelah pengobatan. Seberapa banyak rambut akan tumbuh kembali tergantung pada seberapa dan jenis radiasi dan jumlah kemoterapi yang didapatkan pasien. Kulit kepala pasien mungkin lunak/sakit dan pasien harus melindunginya dari sinar matahari.
• Kelelahan
Kelelahan merupakan efek yang sangat umum dari TBI dan disebabkan oleh menigkatnya energi yang diperlukan untuk memperbaiki sel yang mengalami kerusakan. Selain itu, pasien tidak mendapatkan kebutuhan gizi yang optimal, dan beberapa obat yang pasien minum untuk efek samping yang lain dapat menurun tingkat energi pasien.
• Masalah Kulit
Pasien mungkin akan mengalami iritasi kulit. Kulit bisa memerah, kering, gatal atau kecokelatan. Pasien dapat mengalami sebuah kondisi yang dikenal sebagai “moist reaction” di area yang terdapat lipatan kulit (ketiak,pangkal paha dan payu dara). Daerah ini menjadi sangat sakit dan harus brada dalam perhatian staf medis. Obat lotion, bubuk dan langka-langkah lainnya digunakan untuk mengobati iritasi pasien. Kondisi kulit akan kebali sembuh 1-3 minggu setelah tindakan TBI. Beberapa petunjuk pambantu : memakai pakaian longgar, jangan menggosok/menggaruk kulit mengalami iritasi, hindari meletakkan sesuatu yan panas atau dingin pada kulit, jangan menggunakan lotion, bedak, krim atau minyak tubuh kecuali diresepkan oleh dokter dan hindari kontak langsung dengan sinar matahari.
• Muscositis
Muscositis adalah peradangan pada saluran cerna (termasuk, muluat, tenggorokan, lambung, usus halus dan isi perut). Air ludah pasien mungkin menjadi tebal, kental dan lengket. Pasien dapat mengalami luka di mulut pasien disebut borok; sering terbuka dan berdarah. Pasien akan dinstruksi penuh oleh staf MTU tentang cara merawat mulut dan cara untuk meminimalkan rasa tidak nyaman. Obat nyeri akan diberika,sesuai kebutuhan,untuk mencegah rasa sakit. Beberapa derajat muscositis berlanjut sampai satu bulan setelah transplanstasi.
• Penurunan jumlah darah
Sel darah putih sangat sensitif terhadapa radiasi. Sel darah putih akan berkurang secara cepat dari tingkat normal ke tingkat sangat rendah ketika diradiasi. Trombosit pasien dan hematokrit akan berkurang lebih lambat, selama 10-14 hari setelah TBI. Rendahnya tingkat sel darah putih tubuh menjadi lebih mudah mengalami infeksi. Rendahnya tingkat trombosit meningkatkan resiko pendarahan. Selama tindakan TBI, pasien akan dijaga tetap berada di unit MTU, dimana ruangan pasien secara khusus dirancang untuk meminimalakn resiko pasien dari infeksi. Pasien akan menerima trombosit dan sel darah merah yang dikemas untuk mempertahankan tingkat sel yang dapat diterima/tetap normal.
• Emosional
Hampir semua pasien yang mendapatkan tindakan/pengobatan kanker merasa tingkat emosinya/marah menjadi sedikit relatif lebih tinggi. hal ini tidak biasa merasak baik tertekan, takut, marah, frustasi, sendirian dan/atau tak berdaya pada saat itu. Radiasi dapat mempengaruhi keadaan emosi pasien secara tidak langsung melalui kelelahan, ketidakseimbangan hormon, dan efek samping lainnya. Namun, pengobatan itu sendiri tidak secara langsung menyebabkan tekanan mental. Seorang psikolog akan tersedia untuk pasien dan keluarga pasien untuk mengatasi hal tersebut agara emosi menjadi lebih tenang.
Efek jangka panjang
• Katarak
Lensa mata sangat sensitif terhadap radiasi. Katarak bisa terbentuk dalam waktu 1-3 tahun setelah tindakan/Pengobatan TBI dilakukan, karena kerusakan pada lensa mata. Hal ini dapat disembuhkan melalui operasi katarak, jika diperlukan.
• Fertilitas/ kesuburan
Radiasi menurunkan fungsi ovarium pada wanita dan kemungkinan mereka mengalami pemeberhentian menstruasi. Mereka mungkin juga mengalami pengalaman lain sperti gejala menopause, termasuk kegatalan pada alat kelamin, terbakar dan kering. Pada pria, radiasi mengurangi jumlah sperma dan efektivitas. Radiasi dapat menyebabkan mutasi genetik baik dalam sperma maupun ovum. Ini tidak berarti bahwa pasien wanita untuk tidak bisa hamil. Sedangkan untuk pasien pria dianjurkan terlebih dahulu untuk ke bank sperma sebelum prose pengobatan dilakukan, karena radiasi meningkatkan resiko kemandulan. Namun secara keseluruhan sbelum pasien mendapatkan tindakan dianjurkan untuk berkonsultasi dengan dokter pribadinya yang lebih ahli dalam permasalahan ini.
http://www.leukemiabmtprogram.org/patients_and_family/treatment/total_body_irradiation.html
Total Body Irradiation adalah bentuk radioterapi yang digunakan sebagai bagian dari regimen preparative untuk sel induk haematopoietic (sum-sum tulang) transplantasi. Sesuai namanya TBI melibatkan iradiasi seluruh tubuh. TBI dalam pengaturan transplantasi sumsum tulang berfungsi untuk menghancurkan atau menekan sistem kekebalan penerima, mencegah immunologic rejection dari donor transplantasi sum-sum tulang atau sel-sel induk darah. Selain itu, dosis tinggi TBI dapat membasmi sisa sel kanker dalam penerima transplantasi, memungkinkan tranplantasi ini akan berhasil karena TBI menembus saraf pusat system secara bersamaan dengan bagian yang lainnya.
Dosis iradiasi total tubuh yang digunakan dalam transplantasi sumsum tulang biasanya berkisar dari 10 sampai >12 Gy, radiasi yang diberikan dalam variasi dosis dari linear acceleration. Untuk referensi, dengan dosis 4,5 Gy merupakan hal yang fatal bila orang dipapar tanpa perawatan medis agresif. Pada dosis tersebut, TBI merusak sumsum tulang pasien (memungkinkan sumsum donor untuk ditanamkam) dan membunuh sisa sel-sel kanker. Non-myeloablative transplantasi sum-sum tulang menggunakan dosis yang lebih rendah dari TBI, biasanya sekitar 2 Gy yang tidak merusak sumsum tulang tetapi menekan kekebalan sistem cukup untuk mempromosikan engraftment donor.
TBI dapat diberikan 2-3 kali setiap hari dan 3-4 hari berturut-turut. Pusat pengobatan VA biasanya terletak di belakang rumah sakit utama di bangunan terpisah di seberang House Fisher. Disana pasien akan dibawa ke sebuah ruangan yang dilengkapi peralatan radiasi. Ada interkom dan sistem video di dalam ruangan yang memungkinkan pasien untuk dipantau dan dikomunikasikan dengan teknisi dan perawat. Pasien akan dimonitori selama prosedur tindakan dilakukan. Selama prosedur, pasien akan diminta untuk berada dalam posisi setengah duduk, beristirahat di kursi mirip dengan kursi sepeda. Jika pasien tidak dapat berdiri untuk seluruh prosedur sampai selesai, prosedur dapat dihentikan sementara dan dimulai lagi ketika pasien setelah beristirahat sejenak. Pasien akan menerima radiasi baik dari depan maupun dari belakang dalam tindakan/ sesi yang terpisah. Akan ada jeda antara tiap tindakan/ sesi. Sebuah shielding/ perisai akrilik akan ditempatkan antara pasien dan mesin yang memberikan radiasi untuk melindungi paru-paru dan kelenjar tiroid dari radiasi. Prosedur ini tidak menimbulkan rasa sakit seperti halnya operasi. Namun, ada sisi lain efek TBI. Ini akan diawasi secara ketat, dan pasien akan diberikan pengobatan untuk meminimalkan ketidaknyamanan yang berhubungan dengan efek TBI.
Efek samping
Beberapa efek samping yang lebih mungkin terjadi sebagai akibat dari TBI antara lain: mual, kelelahan, pembengkakan kelenjar di daerah tenggorokan dan perubahan kulit.
• Kulit
Kulit mengalami perubahan yang spesifik pada TBI, pada umumnya kulit menjadi kemerahan. Hal ini biasanya terjadi setelah beberapa perawatan radiasi dan menurun segera setelah pengobatan selesai. Sekitar 2-3 minggu setelah menerima radiasi TBI, kulit menjadi merah tua dan mngembang dapat berlangsung selama beberapa bulan. Pasien yang menerima radiasi total tubuh harus mandi dengan air hangat saja dan menghindari penggunaan sabun, pelembab, dan peralatan mandi lain selama pengobatan dan selama beberapa hari setelah menerima radiasi.
• Mual/ Muntah/ Diare :
Mual, muntah dan diare adalah efek samping umum yang disebabkan oleh keruskan dan sensitivitas yang meningkat dari sel-sel yang melapisi kerongkongan, lambung dan saluran usus. Efek samping ini biasanya akan kembali sembuh dengan sendiri setelah pasien mendapatkan tindakan 3-4 kali. Pasien akan diberi obat-obatan sebelum setiap dijadwalkan tindakan/pengobatan dan diperlukan pada saat pengobatan/tindakan. Jika pasien tidak dapat memenuhi kebutuhan gizinya, pasien akan menerimanya melalui IV.
• Alopecia (kehilangan rambut)
TBI mengakibatkan hilangnya banyak rambut tubuh dalam jangka waktu 1-2 minggu pengobatan. Ini terjadi karena lapisan epidemis kulit, tempat tumbuhnya kan rambut, hancur dan folikel rambut mati. Rambut pasien akan kembali tumbuh lagi dalam waktu 2-3 bulan setelah pengobatan. Seberapa banyak rambut akan tumbuh kembali tergantung pada seberapa dan jenis radiasi dan jumlah kemoterapi yang didapatkan pasien. Kulit kepala pasien mungkin lunak/sakit dan pasien harus melindunginya dari sinar matahari.
• Kelelahan
Kelelahan merupakan efek yang sangat umum dari TBI dan disebabkan oleh menigkatnya energi yang diperlukan untuk memperbaiki sel yang mengalami kerusakan. Selain itu, pasien tidak mendapatkan kebutuhan gizi yang optimal, dan beberapa obat yang pasien minum untuk efek samping yang lain dapat menurun tingkat energi pasien.
• Masalah Kulit
Pasien mungkin akan mengalami iritasi kulit. Kulit bisa memerah, kering, gatal atau kecokelatan. Pasien dapat mengalami sebuah kondisi yang dikenal sebagai “moist reaction” di area yang terdapat lipatan kulit (ketiak,pangkal paha dan payu dara). Daerah ini menjadi sangat sakit dan harus brada dalam perhatian staf medis. Obat lotion, bubuk dan langka-langkah lainnya digunakan untuk mengobati iritasi pasien. Kondisi kulit akan kebali sembuh 1-3 minggu setelah tindakan TBI. Beberapa petunjuk pambantu : memakai pakaian longgar, jangan menggosok/menggaruk kulit mengalami iritasi, hindari meletakkan sesuatu yan panas atau dingin pada kulit, jangan menggunakan lotion, bedak, krim atau minyak tubuh kecuali diresepkan oleh dokter dan hindari kontak langsung dengan sinar matahari.
• Muscositis
Muscositis adalah peradangan pada saluran cerna (termasuk, muluat, tenggorokan, lambung, usus halus dan isi perut). Air ludah pasien mungkin menjadi tebal, kental dan lengket. Pasien dapat mengalami luka di mulut pasien disebut borok; sering terbuka dan berdarah. Pasien akan dinstruksi penuh oleh staf MTU tentang cara merawat mulut dan cara untuk meminimalkan rasa tidak nyaman. Obat nyeri akan diberika,sesuai kebutuhan,untuk mencegah rasa sakit. Beberapa derajat muscositis berlanjut sampai satu bulan setelah transplanstasi.
• Penurunan jumlah darah
Sel darah putih sangat sensitif terhadapa radiasi. Sel darah putih akan berkurang secara cepat dari tingkat normal ke tingkat sangat rendah ketika diradiasi. Trombosit pasien dan hematokrit akan berkurang lebih lambat, selama 10-14 hari setelah TBI. Rendahnya tingkat sel darah putih tubuh menjadi lebih mudah mengalami infeksi. Rendahnya tingkat trombosit meningkatkan resiko pendarahan. Selama tindakan TBI, pasien akan dijaga tetap berada di unit MTU, dimana ruangan pasien secara khusus dirancang untuk meminimalakn resiko pasien dari infeksi. Pasien akan menerima trombosit dan sel darah merah yang dikemas untuk mempertahankan tingkat sel yang dapat diterima/tetap normal.
• Emosional
Hampir semua pasien yang mendapatkan tindakan/pengobatan kanker merasa tingkat emosinya/marah menjadi sedikit relatif lebih tinggi. hal ini tidak biasa merasak baik tertekan, takut, marah, frustasi, sendirian dan/atau tak berdaya pada saat itu. Radiasi dapat mempengaruhi keadaan emosi pasien secara tidak langsung melalui kelelahan, ketidakseimbangan hormon, dan efek samping lainnya. Namun, pengobatan itu sendiri tidak secara langsung menyebabkan tekanan mental. Seorang psikolog akan tersedia untuk pasien dan keluarga pasien untuk mengatasi hal tersebut agara emosi menjadi lebih tenang.
Efek jangka panjang
• Katarak
Lensa mata sangat sensitif terhadap radiasi. Katarak bisa terbentuk dalam waktu 1-3 tahun setelah tindakan/Pengobatan TBI dilakukan, karena kerusakan pada lensa mata. Hal ini dapat disembuhkan melalui operasi katarak, jika diperlukan.
• Fertilitas/ kesuburan
Radiasi menurunkan fungsi ovarium pada wanita dan kemungkinan mereka mengalami pemeberhentian menstruasi. Mereka mungkin juga mengalami pengalaman lain sperti gejala menopause, termasuk kegatalan pada alat kelamin, terbakar dan kering. Pada pria, radiasi mengurangi jumlah sperma dan efektivitas. Radiasi dapat menyebabkan mutasi genetik baik dalam sperma maupun ovum. Ini tidak berarti bahwa pasien wanita untuk tidak bisa hamil. Sedangkan untuk pasien pria dianjurkan terlebih dahulu untuk ke bank sperma sebelum prose pengobatan dilakukan, karena radiasi meningkatkan resiko kemandulan. Namun secara keseluruhan sbelum pasien mendapatkan tindakan dianjurkan untuk berkonsultasi dengan dokter pribadinya yang lebih ahli dalam permasalahan ini.
http://www.leukemiabmtprogram.org/patients_and_family/treatment/total_body_irradiation.html
Senin, 23 Mei 2011
Stereotactic Radiosurgery (SRS)
Definisi :
Stereotactic radiosurgery (SRS) adalah pengobatan pada gangguan otak dengan pengiriman dosis radiasi tinggi dalam sesi satu hari. Fokus berkas radiasi diberikan ke daerah tertentu dari otak untuk mengobati kelainan seperti tumor atau gangguan fungsional. Difraksinasi perawatan radiasi stereotactic yang diterima dalam periode hari atau minggu dapat diberikan ke tubuh dengan bantuan removable masks dan frames yang mencapai tingkat yang lebih rendah dari imobilisasi. Stereotactic radiosurgery terbatas pada kepala dan leher, karena daerah ini dapat bergerak dengan alat fiksasi tulang yang benar-benar membatasi gerakan kepala itu, yang memungkinkan pengobatan yang paling tepat dan akurat Satu sesi perawatan tanpa peralatan fiksasi kerangka tidak dianjurkan karena berpotensi tinggi untuk kerusakan jaringan otak yang sehat, saraf kranial (optik, pendengaran, dll) dan batang otak.
Melalui penggunaan perencanaan dibantu komputer tiga-dimensi dan derajat imobilisasi yang tinggi, perawatan dapat meminimalkan jumlah radiasi yang melewati jaringan otak yang sehat. Stereotactic radiosurgery secara rutin digunakan untuk mengobati tumor otak dan luka. SRS mungkin pengobatan primer, digunakan ketika tumor tidak dapat diakses dengan cara bedah atau sebagai dorongan atau tambahan untuk perawatan lain untuk tumor berulang atau ganas. Dalam beberapa kasus, mungkin tidak tepat.
Cara Kerja :
Stereotactic radiosurgery bekerja seperti bentuk pengobatan radiasi lainnya. Pengobatan ini tidak menghilangkan tumor atau lesi (luka) tetapi mendistorsi DNA dari sel tumor. Sel-sel kemudian kehilangan kemampuannya untuk mereproduksi dan mempertahankan cairan. Penurunan tumor terjadi pada tingkat pertumbuhan normal sel tumor tertentu. Dalam lesi seperti AVMs (jalinan pembuluh darah di otak), radiosurgery menyebabkan pembuluh darah menebal dan menutup. Menyusutnya tumor atau menutupnya pembuluh terjadi selama periode waktu. Untuk tumor jinak dan pembuluh biasanya selama 18 bulan sampai dua tahun. Untuk tumor ganas atau metastasis, hasilnya dapat dilihat dalam beberapa bulan, karena sel-sel ini sangat cepat berkembang.
Efek Samping :
• Pembengkakan
Sebagaimana seperti semua perlakuan radiasi, sel-sel dari tumor iradiasi kehilangan kemampuan mereka untuk mengatur cairan, dan edema atau pembengkakan dapat terjadi. Ini tidak terjadi di semua perlakuan. Jika pembengkakan terjadi, hal itu menyebabkan gejala yang tidak menyenangkan maka pengobatan steroid mungkin diberikan untuk mengurangi cairan di dalam rongga tumor.
• Nekrosis
Jaringan tumor yang tersisa setelah perawatan radiasi biasanya akan menyusut. Pada kasus langka ini jaringan nekrotik atau mati dapat menyebabkan masalah lebih lanjut dan mungkin memerlukan penghilangan. Hal ini terjadi dalam persentase kasus yang sangat kecil.
Sebelumnya Radiasi :
Stereotactic radiosurgery dapat digunakan pada pasien yang telah gagal pada teknik radiasi standar atau pada pasien yang telah menerima radiasi seluruh otak atau dosis radiasi maksimum yang diijinkan. Ada literatur kecil pada radiasi-tumor baru diinduksi disebabkan oleh radiosurgery stereotactic. Diharapkan kemungkinan tumor kembali kambuh adalah 1 dalam 10.000 kasus. Hal ini mungkin disebabkan ketepatan pengobatan pada saraf dan jaringan. Seorang pasien yang telah radiosurgery stereotactic untuk tumor otak atau kondisi lain mungkin memiliki operasi tengkorak terbuka kemudian tanpa masalah. Dalam banyak kasus, stereotactic radiosurgery dapat dilakukan lagi jika diperlukan.
Jenis :
Ada tiga bentuk dasar radiosurgery stereotactic yang diwakili oleh tiga instrumen teknologi yang berbeda. Setiap instrumen beroperasi dengan cara berbeda, memiliki sumber radiasi yang berbeda dan mungkin lebih efektif dalam keadaan yang berbeda. Instrumen tersebut yaitu :
• Particle beam (proton)
• Cobalt-60 based (photon)
• Linear accelerator based (linac)
Indikasi :
Stereotactic radiosurgery mungkin atau mungkin tidak sesuai untuk kondisi. SRS dapat digunakan sebagai pengobatan primer atau direkomendasikan di samping perawatan lain yang diperlukan. Hanya seorang ahli bedah saraf yang mengoperasikan peralatan radiosurgery yang dapat membuat evaluasi, apakah seseorang dapat diobati. Seorang ahli bedah saraf harus selalu hadir selama perawatan dan harus bekerja dengan onkologi radiasi saat otak sedang ditargetkan. Beberapa indikasi yang paling umum untuk pengobatan adalah :
Arteriovenous Malformasi
• Semua tumor otak jinak termasuk
o Acoustic Neuromas
o Meningiomas
o Pineal dan Pituitary Tumors
• Semua tumor otak ganas termasuk
o Glial Tumors dan Astrocytomas
o Low grade tumor
• Tumor otak metastatik
• Gangguan fungsional termasuk:
o Trigeminal Neuralgia
o Essential Tremor
o Parkinson’s Tremor/ Rigidity
http://www.irsa.org/radiosurgery.html
Stereotactic radiosurgery (SRS) adalah pengobatan pada gangguan otak dengan pengiriman dosis radiasi tinggi dalam sesi satu hari. Fokus berkas radiasi diberikan ke daerah tertentu dari otak untuk mengobati kelainan seperti tumor atau gangguan fungsional. Difraksinasi perawatan radiasi stereotactic yang diterima dalam periode hari atau minggu dapat diberikan ke tubuh dengan bantuan removable masks dan frames yang mencapai tingkat yang lebih rendah dari imobilisasi. Stereotactic radiosurgery terbatas pada kepala dan leher, karena daerah ini dapat bergerak dengan alat fiksasi tulang yang benar-benar membatasi gerakan kepala itu, yang memungkinkan pengobatan yang paling tepat dan akurat Satu sesi perawatan tanpa peralatan fiksasi kerangka tidak dianjurkan karena berpotensi tinggi untuk kerusakan jaringan otak yang sehat, saraf kranial (optik, pendengaran, dll) dan batang otak.
Melalui penggunaan perencanaan dibantu komputer tiga-dimensi dan derajat imobilisasi yang tinggi, perawatan dapat meminimalkan jumlah radiasi yang melewati jaringan otak yang sehat. Stereotactic radiosurgery secara rutin digunakan untuk mengobati tumor otak dan luka. SRS mungkin pengobatan primer, digunakan ketika tumor tidak dapat diakses dengan cara bedah atau sebagai dorongan atau tambahan untuk perawatan lain untuk tumor berulang atau ganas. Dalam beberapa kasus, mungkin tidak tepat.
Cara Kerja :
Stereotactic radiosurgery bekerja seperti bentuk pengobatan radiasi lainnya. Pengobatan ini tidak menghilangkan tumor atau lesi (luka) tetapi mendistorsi DNA dari sel tumor. Sel-sel kemudian kehilangan kemampuannya untuk mereproduksi dan mempertahankan cairan. Penurunan tumor terjadi pada tingkat pertumbuhan normal sel tumor tertentu. Dalam lesi seperti AVMs (jalinan pembuluh darah di otak), radiosurgery menyebabkan pembuluh darah menebal dan menutup. Menyusutnya tumor atau menutupnya pembuluh terjadi selama periode waktu. Untuk tumor jinak dan pembuluh biasanya selama 18 bulan sampai dua tahun. Untuk tumor ganas atau metastasis, hasilnya dapat dilihat dalam beberapa bulan, karena sel-sel ini sangat cepat berkembang.
Efek Samping :
• Pembengkakan
Sebagaimana seperti semua perlakuan radiasi, sel-sel dari tumor iradiasi kehilangan kemampuan mereka untuk mengatur cairan, dan edema atau pembengkakan dapat terjadi. Ini tidak terjadi di semua perlakuan. Jika pembengkakan terjadi, hal itu menyebabkan gejala yang tidak menyenangkan maka pengobatan steroid mungkin diberikan untuk mengurangi cairan di dalam rongga tumor.
• Nekrosis
Jaringan tumor yang tersisa setelah perawatan radiasi biasanya akan menyusut. Pada kasus langka ini jaringan nekrotik atau mati dapat menyebabkan masalah lebih lanjut dan mungkin memerlukan penghilangan. Hal ini terjadi dalam persentase kasus yang sangat kecil.
Sebelumnya Radiasi :
Stereotactic radiosurgery dapat digunakan pada pasien yang telah gagal pada teknik radiasi standar atau pada pasien yang telah menerima radiasi seluruh otak atau dosis radiasi maksimum yang diijinkan. Ada literatur kecil pada radiasi-tumor baru diinduksi disebabkan oleh radiosurgery stereotactic. Diharapkan kemungkinan tumor kembali kambuh adalah 1 dalam 10.000 kasus. Hal ini mungkin disebabkan ketepatan pengobatan pada saraf dan jaringan. Seorang pasien yang telah radiosurgery stereotactic untuk tumor otak atau kondisi lain mungkin memiliki operasi tengkorak terbuka kemudian tanpa masalah. Dalam banyak kasus, stereotactic radiosurgery dapat dilakukan lagi jika diperlukan.
Jenis :
Ada tiga bentuk dasar radiosurgery stereotactic yang diwakili oleh tiga instrumen teknologi yang berbeda. Setiap instrumen beroperasi dengan cara berbeda, memiliki sumber radiasi yang berbeda dan mungkin lebih efektif dalam keadaan yang berbeda. Instrumen tersebut yaitu :
• Particle beam (proton)
• Cobalt-60 based (photon)
• Linear accelerator based (linac)
Indikasi :
Stereotactic radiosurgery mungkin atau mungkin tidak sesuai untuk kondisi. SRS dapat digunakan sebagai pengobatan primer atau direkomendasikan di samping perawatan lain yang diperlukan. Hanya seorang ahli bedah saraf yang mengoperasikan peralatan radiosurgery yang dapat membuat evaluasi, apakah seseorang dapat diobati. Seorang ahli bedah saraf harus selalu hadir selama perawatan dan harus bekerja dengan onkologi radiasi saat otak sedang ditargetkan. Beberapa indikasi yang paling umum untuk pengobatan adalah :
Arteriovenous Malformasi
• Semua tumor otak jinak termasuk
o Acoustic Neuromas
o Meningiomas
o Pineal dan Pituitary Tumors
• Semua tumor otak ganas termasuk
o Glial Tumors dan Astrocytomas
o Low grade tumor
• Tumor otak metastatik
• Gangguan fungsional termasuk:
o Trigeminal Neuralgia
o Essential Tremor
o Parkinson’s Tremor/ Rigidity
http://www.irsa.org/radiosurgery.html
RADIOTERAPI
1.) Defenisi Radioterapi
Radioterapi adalah tindakan medis yang dilakukan pada pasien dengan menggunakan radiasi pengion untuk mematikan sel kanker sebanyak mungkin dengan kerusakan pada sel normal sekecil mungkin. Tindakan terapi ini menggunakan sumber radiasi tertutup. Radiasi pengion adalah berkas pancaran energi atau partikel yang bila mengenai sebuah atom akan menyebabkan terpentalnya elektron keluar dari orbit elektron tersebut. Pancaran energi berupa gelombang elektromagnetik, yang dapat berupa sinar gamma dan sinar X. Akibat dari disintegrasi inti tersebut akan terbentuk satu pancaran energi berupa sinar gamma dan 2 pancaran partikel, yaitu pancaran elektron disebut sinar beta dan pancaran inti helium disebut sinar alfa.
2.) Jenis Radioterapi
1. Radiasi eksterna/ sinar luar, adalah bentuk pengobatan radiasi dengan sumber radiasi mempunyai jarak dengan target yang dituju atau berada diluar tubuh. Sumber yang dipakai adalah sinar X atau photon yang merupakan pancaran gelombang elektromagnetik yang dikeluarkan oleh pesawat liner akselerator (LINAC).
2. Brakhiterapi, adalah bentuk pengobatan radiasi dengan mendekatkan sumber radiasi kesasaran yang dituju. Sumber radiasi yang umum digunakan antara lain I-125, Ra-226, yang dikemas dalam bentuk jarum, biji sebesar beras, atau kawat dan dapat diletakkan dalam rongga tubuh (intracavitary).
3.) Tujuan Terapi Radiasi
Terapi radiasi dianggap sebagai pengobatan lokal karena hanya sel didalam dan disekitar kanker yang dituju. Hal ini tidak begitu bermanfaat melawan kanker yang sudah menyebar karena terapi radiasi umumnya tidak dibuat untuk menjangkau seluruh bagian tubuh. Radiasi berguna untuk beberapa tujuan, antara lain:
a.) Menyembuhkan atau mengecilkan kanker pada stadium dini
Radiasi digunakan untuk membuat kanker mengecil atau hilang sama sekali. Untuk kasus kanker lain, bisa digunakan untuk mengecilkan tumor sebelum operasi ( pre-operative therapy ) atau setelah operasi yang tujuannya untuk menjaga agar kanker tidak kambuh (adjuvant therapy). Terapi ini dapat juga dilakukan bersamaan dengan chemotherapy.
b.) Mencegah agar kanker tidak muncul di area lain
Apabila suatu jenis kanker diketahui menyebar ke area tertentu, kemungkinan akan dilakukan treatment untuk mencegah agar sel tersebut tidak berubah menjadi tumor. Sebagai contoh, pasien dengan beberapa type kanker paru-paru, mungkin akan menerima prophylactic (preventive) radiasi di kepala sebab tipe kanker ini sering menyebar ke otak.
c.) Mengobati gejala-gejala pada kanker stadium lanjut
Beberapa kanker mungkin telah menyebar jauh dari perkiraan pengobatan. Tetapi hal ini bukan berarti kanker tersebut tidak bisa diobati agar pasien merasa lebih baik. Radiasi bisa untuk membebaskan dari rasa sakit, masalah pada pemasukkan makanan, bernafas atau pada usus besar, yang semua itu disebabkan oleh kanker yang sudah pada stadium lanjut. Cara ini biasa dinamakan palliative radiation.
4.) Prinsip Penggunaan Radiasi
Dalam penggunaan radiasi untuk berbagai keperluan ada ketentuan yang harus dipatuhi untuk mencegah penerimaan dosis yang tidak seharusnya terhadap seseorang. Ada 3 prinsip yang telah direkomendasikan oleh International Commission Radiological Protection (ICRP) untuk dipatuhi, yaitu :
a.) Justifikasi
Setiap pemakaian zat radioaktif atau sumber lainnya harus didasarkan pada azas manfaat. Suatu kegiatan yang mencakup paparan atau potensi paparan hanya disetujui jika kegiatan itu akan menghasilkan keuntungan yang lebih besar bagi individu atau masyarakat dibandingkan dengan kerugian atau bahaya yang timbul terhadap kesehatan.
b.) Limitasi
Dosis ekuivalen yang diterima pekerja radiasi atau masyarakat tidak boleh melampaui Nilai Batas Dosis (NBD) yang telah ditetapkan. Batas dosis bagi pekerja radiasi dimaksudkan untuk mencegah munculnya efek deterministik (non stokastik) dan mengurangi peluang terjadinya efek stokastik.
c.) Optimasi
Semua penyinaran harus diusahakan serendah-rendahnya (as low as reasonably achieveable - ALARA), dengan mempertimbangkan faktor ekonomi dan sosial. Kegiatan pemanfaatan tenaga nuklir harus direncanakan dan sumber radiasi harus dirancang dan dioperasikan untuk menjamin agar paparan radiasi yang terjadi dapat ditekan serendah-rendahnya.
Derajat efek radiasi tergantung pada beberapa faktor yaitu jenis radiasi, lamanya penyinaran, jarak sumber dengan tubuh dan ada tidaknya penghalang (shieldhing) antara sumber radiasi dengan objek. Efek biologis radiasi pengion tergantung pada organ/ bagian tubuh dan pola transfer terkena radiasi, kualitas radiasi dan pola transfer energi yang terjadi di dalam tubuh dan faktor modifikasi lainnya misalkan besarnya dosis, fraksinasi dosis dan distribusi zat radioaktif di dalam tubuh.
Parameter utama yang harus diperhatikan dalam pengobatan menggunakan teknik radiasi adalah :
• Kedalaman
• Lapangan radiasi
• SSD atau SAD
• Energi foton
Pada pembahasan berikut akan dijelaskan beberapa contoh jenis pesawat radioterapi eksternal yang menggunakan foton, yaitu :
PESAWAT SINAR-X
a.) Sejarah sinar - X
Sinar-X ditemukan oleh Wilhelm Conrad Rontgen seorang berkebangsaan Jerman pada tahun 1895. Penemuannya diilhami dari hasil percobaan sebelumnya antara lain dari J.J Thomson mengenai tabung katoda dan Heinrich Hertz tentang foto listrik. Kedua percobaan tersebut mengamati gerak elektron yang keluar dari katoda menuju ke anoda yang berada dalam tabung kaca yang hampa udara. Pembangkit sinar-X berupa tabung hampa udara yang di dalamnya terdapat filamen yang juga sebagai katoda dan terdapat komponen anoda. Jika filamen dipanaskan maka akan keluar elektron dan apabila antara katoda dan anoda diberi beda potensial yang tinggi, elektron akan dipercepat menuju ke anoda. Dengan percepatan elektron tersebut maka akan terjadi tumbukan tak lenting sempurna antara elektron dengan anoda, akibatnya terjadi pancaran radiasi sinar-X, pelat fotoluminesensi yang terletak bersebelahan dengan tabung katoda berpendar ketika tabung katoda digunakan pada ruang gelap dan Roentgen berpikir pasti ada jenis radiasi baru yang belum diketahui terjadi di dalam tabung sinar katoda dan membuat pelat fotoluminesensi berpendar. Oleh karena itu kemudian radiasi ini dikenal sebagai sinar x.
b.) Rangkaian Dasar Pesawat Sinar - X
Rangkaian dasar pesawat sinar-X terdiri dari tiga bagian utama, yaitu tabung sinar-X, sumber tegangan tinggi yang mencatu tegangan listrik pada kedua elektrode dalam tabung sinar-X, dan unit pengatur. Bagian pesawat sinar-X yang menjadi sumber radiasi adalah tabung sinar-X. Didalam tabung pesawat sinar-X yang biasanya terbuat dari bahan gelas terdapat filamen yang bertindak sebagai katode dan target yang bertindak sebagai anode. Tabung sinar-X berisi filament yang juga sebagai katoda dan berisi anoda. Filamen terbuat dari tungsten, sedangkan anoda terbuat dari logam anoda (Cu, Fe atau Ni). Anoda biasanya dibuat berputar supaya permukaannya tidak lekas rusak yang disebabkan tumbukan elektron. Trafo tegangan tinggi berfungsi pelipat tegangan rendah dari sumber menjadi tegangan tinggi antara 30 kV sampai 100 kV. Pada trafo tegangan tinggi diberi minyak sebagai media pendingin. Trafo tegangan tinggi berfungsi untuk mempercepat elektron di dalam tabung. Setiap tahun pada pesawat sinar-X terjadi penyimpangan cukup besar sehingga perlu dikalibrasi sekurang-kurangnya satu bulan sekali.
Pesawat radioterapi sinar X, menurut energi yang dihasilkan:
1) Sinar X dengan energi rendah, (10 - 125 KV) ini disebut kontak terapi
2) Sinar X energi menengah, (125 - 300 KV) dan dinamakan sinar X orthovoltage
UNIT TELETERAPI (Co-60)
Telah diketahui bahwa daya penetrasi sinar-X dalam jaringan amat tergantung dari energi yang dihasilkan oleh tabung. Makin tinggi perbedaan tegangan antara katoda dan anoda, makin besar pula daya tembus sinar. Berarti untuk tumor-tumor yang letaknya dalam diperlukan pesawat-pesawat dengan tegangan yang tinggi. Pada tahun 1913, Coolidge memperkenalkan tabung sinar-X hampa udara dengan tegangan 200 kV yang pertama. Tabung ini merupakan dasar dari perkembangan teknik radioterapi selanjutnya. Karena dengan tegangan tersebut tidak akan didapatkan dosis yang memuaskan untuk tumor-tumor yang letaknya lebih dalam, maka sesudah perang dunia kedua, lahirlah pesawat "supervoltage" kemudian disusul dengan periode "megavoltage" yang diperkenalkan oleh Schulz. Setelah itu ditemukan pula Co-60 (kobalt 60) yang merupakan isotop buatan yang murah yang dapat menggantikan jarum radium yang mahal harganya. Pada saat ini Co-60 yang mempunyai energi ekuivalen dengan sinar-X 3 mV, digunakan baik sebagai radiasi eksternal (teletherapy) maupun radiasi internal (brachytherapy, yaitu implantasi atau intra-kavitar).
a.) Rangkaian Dasar Pesawat Co-60
Pesawat Co-60 menggunakan sumber radiasi bahan radioaktif Cobalt 60 yang menghasilkan sinar gamma. Sinar Gamma adalah istilah untuk radiasi elektromagnetik energi-tinggi yang diproduksi oleh transisi energi karena percepatan elektron. Gamma bermuatan 0 (nol) dihasilkan akibat transisi inti nukleon. Sumber (head source) Co-60 berada pada gantry yang dapat diatur penyudutannya dari 00 - 3600. Sinar gamma memiliki daya tembus yang tinggi dibandingkan partikel alpha maupun beta. Bahan untuk menahan sinar gamma biasanya diilustrasikan dengan ketebalan yang dibutuhkan untuk mengurangi intensitas dari sinar gamma. Pesawat Co-60 memiliki lampu kolimator dan fiber optik yang berfungsi untuk mendapatkan titik sentral dari luas lapangan penyinaran, mengatur jarak sumber ke obyek dengan mengubah ketinggian meja.
Pesawat teleterapi Co-¬60 setiap tahun terjadi penyimpangan/ error sebesar 5%. Selain itu perlu dikalibrasi setiap 6 bulan. Penyimpangan output radiasi pesawat teleterapi Co-¬60 terjadi karena geometri dari isotop berbentuk silinder bukan bola dan berkas radiasi yang digunakan ialah berkas terkolimasi. Keberhasilan pelaksanaan teleterapi dengan menggunakan pesawat telecobalt-60 sangat dipengaruhi oleh faktor ukuran dan geometris sumber, serta jarak sumber kepermukaan kulit pasien. Untuk mengetahui pengaruh faktor-faktor tersebut terhadap karakteristik radiasi pesawat telecobalt-60, maka telah dilakukan simulasi dengan menggunakan model sumber berbentuk piringan, model sumber berbentuk titik, dan menggunakan model persamaan empiris.
Dari hasil simulasi, secara umum diperoleh bahwa semakin kecil diameter sumber, maka profil dosis keluaran pesawat akan semakin flatness, yang berarti sebaran dosis pada daerah teradiasinya akan semakin seragam. Semakin jauh sumber radiasi dari bidang pengamatan (SSD semakin besar) maka sebaran dosis pada bidang pengamatan tersebut akan semakin seragam. Untuk SSD konstan, semakin dalam titik pengamatan berada dalam phantom maka sebaran dosisnya akan semakin seragam.
Dengan membandingkan hasil simulasi dan hasil eksperimen untuk medan radiasi standar 10 cm x 10 cm, maka kecenderungan keseragaman ( uniformity) sebaran dosis akibat adanya ukuran sumber (SSD) dan kedalaman (d) hanya terjadi pada daerah disekitar sumbu berkas (-2 cm sampai 2 cm), sedangkan untuk daerah lain ( daerah penumbra dan sekitarnya) di dalam medan kecenderungan ini tidak berlaku. Perbedaan ini dapat disebabkan oleh adanya pengabaian terhadap efek hamburan phantom.
Penyinaran tabung detektor dilakukan dengan dua variasi, yaitu 1) luas lapangan dan 2) SSD. Pengambilan luas lapangan dan SSD disesuaikan dengan tabel penyinaran yang tersedia. Pengukuran keluaran radiasi dilakukan 3 kali ulangan. Pada awal dan akhir pengukuran dilakukan pencatatan temperatur, tekanan dan kelembaban udara. Data ini digunakan untuk menetapkan nilai faktor koreksi K pt dan fh pada hasil pembacaan ukur.
AKSELERATOR LINEAR (LINAC)
a.) Defenisi Akselerator
Pesawat sinar-X pada umumnya memproduksi sinar-X energi berorde kilo elektron Volt (keV). Untuk mendapatkan sinar-X dengan energi yang sangat tinggi, biasanya digunakan alat pemercepat partikel atau akselerator. Akselerator adalah alat yang dipakai untuk mempercepat gerak partikel bermuatan seperti elektron, proton, inti-inti ringan, dan inti atom lainnya. Mempercepat gerak pertikel bertujuan agar pertikel tersebut bergerak dengan cepat sehingga memiliki energi kinetik yang sangat tinggi. Untuk mempercepat gerak partikel ini diperlukan medan listrik ataupun medan magnet. Akselereator gerak pertama kali dikembangkan oleh dua orang fisikawan Inggris, J.D. Cockroft dan E.T.S Walton, di Laboratorium Cavendish, Universitas Cambrige pada 1929, atas jasanya mereka dianugrahi hadiah Nobel bidang fisika pada 1951. Akselerator partikel biasanya dipakai untuk penelitian fisika energi tinggi dengan cara menabrakkan partikel berkecepatan sangat tinggi ke target tertentu. Namun, ada beberapa jenis akselerator partikel yang dirancang untuk memproduksi radiasi berenergi tinggi untuk keperluan radioterapi.
Akselerator digunakan untuik menghasilkan sinar X dengan energi yang tinggi dengan menggunakan tabung Betatron dan Sinkrotron.
b.) Tabung Betatron
Betatron pertama kali diperkenalkan pada 1941 oleh Donald William Kerts dari Universitas Illinois, Amerika Serikat. Penamaan Betatron mengacu pada jenis sinar radioaktif yaitu sinar-ß, yang merupakan aliran elektron yang berkecepatan tinggi. Betatron terdiri atas tabung kaca hampa udara berbentuk cincin raksasa yang diletakan diantara dua kutub magnet yang sangat kuat. Elektron akselerator pada prinsipnya adalah suatu tabung sinar-X berukuran sangat besar. Penyuntik berupa filamen panas yang berperan sebagai pemancar elektron dipasang untuk menginjeksi aliran elektron ke dalam tabung pada sudut tertentu. Setelah elektron disuntikan ke dalam tabung, ada dua gaya yang akan bekerja pada elektron tersebut.
Gaya yang pertama membuat elektron bergerak mengikuti lengkungan tabung. Di dalam medan magnet, partikel akan bergerak melingkar. Gaya yang kedua berperan mempercepat gerak elektron hingga kecepatannya semakin tinggi. Melalui gaya ke dua ini, elektron memperoleh energi kinetik yang sangat besar. Dalam waktu sangat singkat, elektron akan bergerak melingkar di dalam tabung beberapa ribu kali. Apabila energi kinetik elektron telah mencapai nilai tertentu, elektron dibelokan dari jalur lengkungannya sehingga dapat menabrak target secara langsung yang berada di tepi ruangan. Dari proses tabrakan ini pancaran sinar X berenergi sangat tinggi karena sebagian besar akselerator dapat mempercepat elektron hingga energinya mencapai 20 Mega elektron Volt (MeV). Betatron memiliki kelemahan karena mesin itu memerlukan magnet berukuran sangat besar guna mendapatkan perubahan fluks yang diperlukan untuk mempercepat elektron.
c.) Sinkrotron Elektron
Untuk mengatasi kelemahan ini, diperkenalkan jenis akselerator elektron lainnya yang menggunakan magnet yang berbentuk cincin yang diberi nama sinkrontron elektron. Alat ini berfungsi sebagai pemercepat elektron yang mampu menghasilkan elektron dengan energi kinetik lebih besar di bandingkan Betatron. Elektron dengan energi anatara 50-100 kV dipancarkan dari filamen untuk selanjutnya dipercepat di dalam alat. Pada saat akhir proses percepatan, elektron ditabrakan menuju sasaran sehingga dihasilkan sinar-X dengan energi dan intensitas tinggi.
d.) Defenisi Linear acceleration (LINAC)
Akselerator linear (linear accelerator, LINAC) adalah alat terapi radiasi yang eksternal yang paling umum digunakan untuk pasien yang terkena kanker. Linear accelerator digunakan untuk mengobati semua lokasi badan yang terkena kanker, menyampaikan high-energy sinar-x yang sama dosisnya kepada daerah tumor pasien. Alat ini digunakan tidak hanya dalam terapi radiasi eksternal, tetapi juga untuk Radiosurgery Stereotactic dan Badan Stereotactic Radioterapi yang serupa menggunakan gamma. Sinar-Rontgen ini dapat menghancurkan sel kanker selagi melingkupi jaringan normal.
Aplikasi LINAC Akselerator linier (Linear Accelerator, LINAC) pertama kali diperkenalkan oleh R. Wideroe di Swiss pada 1929, namun unjuk kerjanya saat itu kurang memuaskan. LINAC mempunyai kelebihan dan kekurangan dibandingkan dengan akselerator magnetik. Ukuran alat dan biaya yang diperlukan untuk mengoperasikan LINAC kira-kira proporsional dengan energi akhir partikel yang dipercepat. Sedang pada akselerator magnetik, tenaga yang diperlukan akan lebih tinggi untuk menghasilkan energi akhir partikel yang sama besarnya. Oleh sebab itu, untuk mendapatkan partikel berenergi sangat tinggi, LINAC akan lebih ekonomis dibandingkan akselerator magnetik. Di samping itu, penyuntikan partikel yang akan dipercepat dalam akseleratormagnetik sangat sulit dilakukan, sedang pada LINAC partikel dalam bentuk berkas terkolimasi secara otomatis terpencar kedalam tabung akselerator. LINAC dapat dipakai untuk mempercepat partikel hingga berenergi di atas 1 BeV. Betatron praktis tidak mungkin mencapai energi setinggi ini karena memerlukan magnet berukuran sangat besar.
e.) Prinsip kerja dari linear accelerator (LINAC)
LINAC semula dipakai untuk mempercepat partikel bermuatan positif seperti proton. Namun, setelah berbagai modifikasi, mesin dapat pula dipakai untuk mempercepat partikel bermuatan negatif seperti elektron. Dalam hal ini, elektron yang dipercepat mampu bergerak dengan kecepatan mendekati kecepatan cahaya (elektron dengan energi 2 MeV bergerak dengan kecepatan 0,98 c, dengan c adalah kecepatan cahaya). Jika elektron berenergi tinggi itu ditabrakan pada target dari logam berat maka dari pesawat LINAC akan dipancarkan sinar-X berenergi tinggi.
Radioterapi dapat juga dilakukan dengan menggunakan elektron berenergi tinggi. Elektron yang dipercepat dalam LINAC dapat langsung di manfaatkan untuk radioterapi tanpa harus ditabrakan terlebih dahulu dengan logam berat. Jadi, LINAC dapat juga berperan sebagai sumber radiasi partikel berupa elektron cepat yang dapat dimanfaatkan untuk radioterapi tumor. Akselerator Linear dalam aplikasinya menggunakan teknologi gelombang mikro yang juga digunakan untuk radar. Gelombang mikro ini dimanfaatkan untuk mempercepat elektron dalam akselerator yang disebut "wave guide".
LINAC menggunakan teknologi microwave (teknologi yang sama seperti yang digunakan dalam radar) untuk mempercepat electron digunakan suatu alat yang disebut sebagai "wave guide", hal tersebutlah yang kemudian mengizinkan elektron bertumbukan dengan heavy metal target. Hasil dari tumbukan antara elektron dan metal adalah high-energy x-rays yang dihasilkan oleh metal target. High energy x-rays tersebut kemudian akan diatur untuk kemudian diberikan pada pasien tumor dan diatur keluarannya dari mesin yang disesuaikan dengan keadaan dari pasien. Sinar yang keluar dari bagian accelerator disebut sebagai gantry yang berotasi di sekeliling pasien.
Pesawat Linac menghasilkan berkas radiasi elektron yang dipercepat atau foton sinar¬X bertenaga tinggi. Sebelum melakukan pengukuran output perlu diketahui berkas mana akan diukur, karena cara pengukuran kedua berkas tersebut tidak sama, dalam metode maupun peralatan yang digunakan untuk pengukuran. Sebelum dilakukan pengukuran, perlu dilakukan pengecekan energi berkas, apakah sama dengan energi berkas pada panel kontrol. Jika terdapat perbedaan maka perlu dilakukan penyesuaian energi dengan memutar tombol pengatur.
Pengecekan energi foton yang dihasilkan pesawat Linac, perlu dilakukan pengukuran dosis pada kedalaman 10 dan 20 cm dalam fantom air. Dari hasil pengukuran ini ditetapkan nilai perbandingan D10/D20 -nya, lalu dicari energi fotonnya melalu kurva D10/D20 vs energi foton.
Pasien ditempatkan pada kursi pengobatan yang dapat bergerak kesegala arah, agar dapat dipastikan pemberian radiasi dalam posisi yang tepat. Radiasi dikirim melalui kursi pengobatan. Akselerator Linear yang merupakan akselerator dengan partikel lurus mangandung unsure-unsur :
1.) Sumber partikel.
Tergantung pada partikel yang sedang bergerak. Proton yang dihasilkan dalam sumber ion memiliki desain yang berbeda. Jika partikel lebih berat harus dipercepat, misalnya ion uranium.
2.) Sebuah sumber tegangan tinggi untuk injeksi awal partikel.
3.) Sebuah ruang hampa pipa vakum.
Jika perangkat digunakan untuk produksi sinar-X untuk pemeriksaan atau terapi pipa mungkin hanya 0,5 sampai 1,5 meter, sedangkan perangkat yang akan diinjeksi bagi sebuah sinkrotron mungkin sekitar sepuluh meter panjangnya, serta jika perangkat digunakan sebagai akselerator utama untuk investigasi partikel nuklir, mungkin beberapa ribu meter.
4.) Dalam ruang, elektrik elektroda silinder terisolasi ditempatkan, yang panjangnya bervariasi dengan jarak sepanjang pipa.
Panjang elektroda ditentukan oleh frekuensi dan kekuatan sumber daya penggerak serta sifat partikel yang akan dipercepat, dengan segmen yang lebih pendek di dekat sumber dan segmen lagi dekat target.
5.) Satu atau lebih sumber energi frekuensi radio,
Sebuah akselerator daya yang sangat tinggi akan menggunakan satu sumber untuk elektroda masing-masing. Sumber harus beroperasi pada level daya yang tepat, frekuensi dan fase yang sesuai dengan jenis partikel dipercepat untuk mendapatkan daya perangkat maksimum.
6.) Sebuah sasaran yang tepat.
Pada kecepatan mendekati kecepatan cahaya, peningkatan kecepatan tambahan akan menjadi kecil, dengan energi yang muncul sebagai peningkatan massa partikel. Dalam bagian-bagian dari akselerator hal ini terjadi, panjang elektroda tabung akan hampir berjalan konstan.
7.) Tambahan elemen lensa magnetis atau elektrostatik
Untuk memastikan bahwa sinar tetap di tengah pipa dan elektroda nya.
8) Akselerator yang sangat panjang
Akan menjaga keselarasan tepat komponen mereka melalui penggunaan sistem servo dipandu oleh sinar laser.
Dalam fisika terapi atau dalam radioterapi linear accelerator (LINAC) yang biasa digunakan antara lain adalah Intensity-Modulated Radiation Therapy (IMRT), Image Guided Radiation Therapy (IGRT), Stereotactic Radiosurgery (SRS) and Stereotactic Body Radio Therapy (SBRT).
KESIMPULAN
1. Radioterapi adalah tindakan medis yang dilakukan pada pasien dengan menggunakan radiasi pengion untuk mematikan sel kanker sebanyak mungkin dengan kerusakan pada sel normal sekecil mungkin.
2. Jenis radioterapi ada dua yaitu radiasi eksterna dan brakhiterapi.
3. Pesawat radioterapi sinar X, menurut energi yang dihasilkan adalah Sinar X dengan energi rendah (10 - 125 KV) ini disebut kontak terapi dan Sinar X energi menengah (125 - 300 KV) dan dinamakan sinar X orthovoltage.
4. Pesawat Co-60 menggunakan sumber radiasi bahan radioaktif Cobalt 60 yang menghasilkan sinar gamma.
5. Linear accelerator (LINAC) digunakan untuk mengobati semua lokasi badan yang terkena kanker dengan menggunakan sinar gamma.
6. LINAC juga digunakan untuk Radiosurgery Stereotactic dan Badan Stereotactic Radioterapi.
SARAN
Dengan makalah ini penulis berharap agar pembaca menjadikan makalah ini sebagai pemicu untuk mencari tahu lebih banyak tentang fisika terapi khususnya radioterapi yang menggunakan alat/ pesawat sinar-x, pesawat Co-60, dan Linier Akselerator. Mengikuti setiap perkembangan yang dilakukan pada alat-alat radioterapi ini.
DAFTAR PUSTAKA
http://docs.google.com/viewer?a=v&q=cache:zOeNYWa0PgIJ:digilib.unsri.ac.id/download/Dasar- Dasar%2520Radioterapi.pdf+prinsip+kerja+pesawat+cobalt+60&hl=id&gl=id&sig=AHIEtbS23PYBcmkQw1zsyg6w_idC_NHDYQ 19 Maret 2011 11.09
- Akselerator Partikel untuk Radioterapi diunduh dari: http://www.kalbe.co.id/files/cdk/files/04Radioterapi021.pdf/04Radioterapi021.html 10 Maret 2011 17.10
Radioterapi adalah tindakan medis yang dilakukan pada pasien dengan menggunakan radiasi pengion untuk mematikan sel kanker sebanyak mungkin dengan kerusakan pada sel normal sekecil mungkin. Tindakan terapi ini menggunakan sumber radiasi tertutup. Radiasi pengion adalah berkas pancaran energi atau partikel yang bila mengenai sebuah atom akan menyebabkan terpentalnya elektron keluar dari orbit elektron tersebut. Pancaran energi berupa gelombang elektromagnetik, yang dapat berupa sinar gamma dan sinar X. Akibat dari disintegrasi inti tersebut akan terbentuk satu pancaran energi berupa sinar gamma dan 2 pancaran partikel, yaitu pancaran elektron disebut sinar beta dan pancaran inti helium disebut sinar alfa.
2.) Jenis Radioterapi
1. Radiasi eksterna/ sinar luar, adalah bentuk pengobatan radiasi dengan sumber radiasi mempunyai jarak dengan target yang dituju atau berada diluar tubuh. Sumber yang dipakai adalah sinar X atau photon yang merupakan pancaran gelombang elektromagnetik yang dikeluarkan oleh pesawat liner akselerator (LINAC).
2. Brakhiterapi, adalah bentuk pengobatan radiasi dengan mendekatkan sumber radiasi kesasaran yang dituju. Sumber radiasi yang umum digunakan antara lain I-125, Ra-226, yang dikemas dalam bentuk jarum, biji sebesar beras, atau kawat dan dapat diletakkan dalam rongga tubuh (intracavitary).
3.) Tujuan Terapi Radiasi
Terapi radiasi dianggap sebagai pengobatan lokal karena hanya sel didalam dan disekitar kanker yang dituju. Hal ini tidak begitu bermanfaat melawan kanker yang sudah menyebar karena terapi radiasi umumnya tidak dibuat untuk menjangkau seluruh bagian tubuh. Radiasi berguna untuk beberapa tujuan, antara lain:
a.) Menyembuhkan atau mengecilkan kanker pada stadium dini
Radiasi digunakan untuk membuat kanker mengecil atau hilang sama sekali. Untuk kasus kanker lain, bisa digunakan untuk mengecilkan tumor sebelum operasi ( pre-operative therapy ) atau setelah operasi yang tujuannya untuk menjaga agar kanker tidak kambuh (adjuvant therapy). Terapi ini dapat juga dilakukan bersamaan dengan chemotherapy.
b.) Mencegah agar kanker tidak muncul di area lain
Apabila suatu jenis kanker diketahui menyebar ke area tertentu, kemungkinan akan dilakukan treatment untuk mencegah agar sel tersebut tidak berubah menjadi tumor. Sebagai contoh, pasien dengan beberapa type kanker paru-paru, mungkin akan menerima prophylactic (preventive) radiasi di kepala sebab tipe kanker ini sering menyebar ke otak.
c.) Mengobati gejala-gejala pada kanker stadium lanjut
Beberapa kanker mungkin telah menyebar jauh dari perkiraan pengobatan. Tetapi hal ini bukan berarti kanker tersebut tidak bisa diobati agar pasien merasa lebih baik. Radiasi bisa untuk membebaskan dari rasa sakit, masalah pada pemasukkan makanan, bernafas atau pada usus besar, yang semua itu disebabkan oleh kanker yang sudah pada stadium lanjut. Cara ini biasa dinamakan palliative radiation.
4.) Prinsip Penggunaan Radiasi
Dalam penggunaan radiasi untuk berbagai keperluan ada ketentuan yang harus dipatuhi untuk mencegah penerimaan dosis yang tidak seharusnya terhadap seseorang. Ada 3 prinsip yang telah direkomendasikan oleh International Commission Radiological Protection (ICRP) untuk dipatuhi, yaitu :
a.) Justifikasi
Setiap pemakaian zat radioaktif atau sumber lainnya harus didasarkan pada azas manfaat. Suatu kegiatan yang mencakup paparan atau potensi paparan hanya disetujui jika kegiatan itu akan menghasilkan keuntungan yang lebih besar bagi individu atau masyarakat dibandingkan dengan kerugian atau bahaya yang timbul terhadap kesehatan.
b.) Limitasi
Dosis ekuivalen yang diterima pekerja radiasi atau masyarakat tidak boleh melampaui Nilai Batas Dosis (NBD) yang telah ditetapkan. Batas dosis bagi pekerja radiasi dimaksudkan untuk mencegah munculnya efek deterministik (non stokastik) dan mengurangi peluang terjadinya efek stokastik.
c.) Optimasi
Semua penyinaran harus diusahakan serendah-rendahnya (as low as reasonably achieveable - ALARA), dengan mempertimbangkan faktor ekonomi dan sosial. Kegiatan pemanfaatan tenaga nuklir harus direncanakan dan sumber radiasi harus dirancang dan dioperasikan untuk menjamin agar paparan radiasi yang terjadi dapat ditekan serendah-rendahnya.
Derajat efek radiasi tergantung pada beberapa faktor yaitu jenis radiasi, lamanya penyinaran, jarak sumber dengan tubuh dan ada tidaknya penghalang (shieldhing) antara sumber radiasi dengan objek. Efek biologis radiasi pengion tergantung pada organ/ bagian tubuh dan pola transfer terkena radiasi, kualitas radiasi dan pola transfer energi yang terjadi di dalam tubuh dan faktor modifikasi lainnya misalkan besarnya dosis, fraksinasi dosis dan distribusi zat radioaktif di dalam tubuh.
Parameter utama yang harus diperhatikan dalam pengobatan menggunakan teknik radiasi adalah :
• Kedalaman
• Lapangan radiasi
• SSD atau SAD
• Energi foton
Pada pembahasan berikut akan dijelaskan beberapa contoh jenis pesawat radioterapi eksternal yang menggunakan foton, yaitu :
PESAWAT SINAR-X
a.) Sejarah sinar - X
Sinar-X ditemukan oleh Wilhelm Conrad Rontgen seorang berkebangsaan Jerman pada tahun 1895. Penemuannya diilhami dari hasil percobaan sebelumnya antara lain dari J.J Thomson mengenai tabung katoda dan Heinrich Hertz tentang foto listrik. Kedua percobaan tersebut mengamati gerak elektron yang keluar dari katoda menuju ke anoda yang berada dalam tabung kaca yang hampa udara. Pembangkit sinar-X berupa tabung hampa udara yang di dalamnya terdapat filamen yang juga sebagai katoda dan terdapat komponen anoda. Jika filamen dipanaskan maka akan keluar elektron dan apabila antara katoda dan anoda diberi beda potensial yang tinggi, elektron akan dipercepat menuju ke anoda. Dengan percepatan elektron tersebut maka akan terjadi tumbukan tak lenting sempurna antara elektron dengan anoda, akibatnya terjadi pancaran radiasi sinar-X, pelat fotoluminesensi yang terletak bersebelahan dengan tabung katoda berpendar ketika tabung katoda digunakan pada ruang gelap dan Roentgen berpikir pasti ada jenis radiasi baru yang belum diketahui terjadi di dalam tabung sinar katoda dan membuat pelat fotoluminesensi berpendar. Oleh karena itu kemudian radiasi ini dikenal sebagai sinar x.
b.) Rangkaian Dasar Pesawat Sinar - X
Rangkaian dasar pesawat sinar-X terdiri dari tiga bagian utama, yaitu tabung sinar-X, sumber tegangan tinggi yang mencatu tegangan listrik pada kedua elektrode dalam tabung sinar-X, dan unit pengatur. Bagian pesawat sinar-X yang menjadi sumber radiasi adalah tabung sinar-X. Didalam tabung pesawat sinar-X yang biasanya terbuat dari bahan gelas terdapat filamen yang bertindak sebagai katode dan target yang bertindak sebagai anode. Tabung sinar-X berisi filament yang juga sebagai katoda dan berisi anoda. Filamen terbuat dari tungsten, sedangkan anoda terbuat dari logam anoda (Cu, Fe atau Ni). Anoda biasanya dibuat berputar supaya permukaannya tidak lekas rusak yang disebabkan tumbukan elektron. Trafo tegangan tinggi berfungsi pelipat tegangan rendah dari sumber menjadi tegangan tinggi antara 30 kV sampai 100 kV. Pada trafo tegangan tinggi diberi minyak sebagai media pendingin. Trafo tegangan tinggi berfungsi untuk mempercepat elektron di dalam tabung. Setiap tahun pada pesawat sinar-X terjadi penyimpangan cukup besar sehingga perlu dikalibrasi sekurang-kurangnya satu bulan sekali.
Pesawat radioterapi sinar X, menurut energi yang dihasilkan:
1) Sinar X dengan energi rendah, (10 - 125 KV) ini disebut kontak terapi
2) Sinar X energi menengah, (125 - 300 KV) dan dinamakan sinar X orthovoltage
UNIT TELETERAPI (Co-60)
Telah diketahui bahwa daya penetrasi sinar-X dalam jaringan amat tergantung dari energi yang dihasilkan oleh tabung. Makin tinggi perbedaan tegangan antara katoda dan anoda, makin besar pula daya tembus sinar. Berarti untuk tumor-tumor yang letaknya dalam diperlukan pesawat-pesawat dengan tegangan yang tinggi. Pada tahun 1913, Coolidge memperkenalkan tabung sinar-X hampa udara dengan tegangan 200 kV yang pertama. Tabung ini merupakan dasar dari perkembangan teknik radioterapi selanjutnya. Karena dengan tegangan tersebut tidak akan didapatkan dosis yang memuaskan untuk tumor-tumor yang letaknya lebih dalam, maka sesudah perang dunia kedua, lahirlah pesawat "supervoltage" kemudian disusul dengan periode "megavoltage" yang diperkenalkan oleh Schulz. Setelah itu ditemukan pula Co-60 (kobalt 60) yang merupakan isotop buatan yang murah yang dapat menggantikan jarum radium yang mahal harganya. Pada saat ini Co-60 yang mempunyai energi ekuivalen dengan sinar-X 3 mV, digunakan baik sebagai radiasi eksternal (teletherapy) maupun radiasi internal (brachytherapy, yaitu implantasi atau intra-kavitar).
a.) Rangkaian Dasar Pesawat Co-60
Pesawat Co-60 menggunakan sumber radiasi bahan radioaktif Cobalt 60 yang menghasilkan sinar gamma. Sinar Gamma adalah istilah untuk radiasi elektromagnetik energi-tinggi yang diproduksi oleh transisi energi karena percepatan elektron. Gamma bermuatan 0 (nol) dihasilkan akibat transisi inti nukleon. Sumber (head source) Co-60 berada pada gantry yang dapat diatur penyudutannya dari 00 - 3600. Sinar gamma memiliki daya tembus yang tinggi dibandingkan partikel alpha maupun beta. Bahan untuk menahan sinar gamma biasanya diilustrasikan dengan ketebalan yang dibutuhkan untuk mengurangi intensitas dari sinar gamma. Pesawat Co-60 memiliki lampu kolimator dan fiber optik yang berfungsi untuk mendapatkan titik sentral dari luas lapangan penyinaran, mengatur jarak sumber ke obyek dengan mengubah ketinggian meja.
Pesawat teleterapi Co-¬60 setiap tahun terjadi penyimpangan/ error sebesar 5%. Selain itu perlu dikalibrasi setiap 6 bulan. Penyimpangan output radiasi pesawat teleterapi Co-¬60 terjadi karena geometri dari isotop berbentuk silinder bukan bola dan berkas radiasi yang digunakan ialah berkas terkolimasi. Keberhasilan pelaksanaan teleterapi dengan menggunakan pesawat telecobalt-60 sangat dipengaruhi oleh faktor ukuran dan geometris sumber, serta jarak sumber kepermukaan kulit pasien. Untuk mengetahui pengaruh faktor-faktor tersebut terhadap karakteristik radiasi pesawat telecobalt-60, maka telah dilakukan simulasi dengan menggunakan model sumber berbentuk piringan, model sumber berbentuk titik, dan menggunakan model persamaan empiris.
Dari hasil simulasi, secara umum diperoleh bahwa semakin kecil diameter sumber, maka profil dosis keluaran pesawat akan semakin flatness, yang berarti sebaran dosis pada daerah teradiasinya akan semakin seragam. Semakin jauh sumber radiasi dari bidang pengamatan (SSD semakin besar) maka sebaran dosis pada bidang pengamatan tersebut akan semakin seragam. Untuk SSD konstan, semakin dalam titik pengamatan berada dalam phantom maka sebaran dosisnya akan semakin seragam.
Dengan membandingkan hasil simulasi dan hasil eksperimen untuk medan radiasi standar 10 cm x 10 cm, maka kecenderungan keseragaman ( uniformity) sebaran dosis akibat adanya ukuran sumber (SSD) dan kedalaman (d) hanya terjadi pada daerah disekitar sumbu berkas (-2 cm sampai 2 cm), sedangkan untuk daerah lain ( daerah penumbra dan sekitarnya) di dalam medan kecenderungan ini tidak berlaku. Perbedaan ini dapat disebabkan oleh adanya pengabaian terhadap efek hamburan phantom.
Penyinaran tabung detektor dilakukan dengan dua variasi, yaitu 1) luas lapangan dan 2) SSD. Pengambilan luas lapangan dan SSD disesuaikan dengan tabel penyinaran yang tersedia. Pengukuran keluaran radiasi dilakukan 3 kali ulangan. Pada awal dan akhir pengukuran dilakukan pencatatan temperatur, tekanan dan kelembaban udara. Data ini digunakan untuk menetapkan nilai faktor koreksi K pt dan fh pada hasil pembacaan ukur.
AKSELERATOR LINEAR (LINAC)
a.) Defenisi Akselerator
Pesawat sinar-X pada umumnya memproduksi sinar-X energi berorde kilo elektron Volt (keV). Untuk mendapatkan sinar-X dengan energi yang sangat tinggi, biasanya digunakan alat pemercepat partikel atau akselerator. Akselerator adalah alat yang dipakai untuk mempercepat gerak partikel bermuatan seperti elektron, proton, inti-inti ringan, dan inti atom lainnya. Mempercepat gerak pertikel bertujuan agar pertikel tersebut bergerak dengan cepat sehingga memiliki energi kinetik yang sangat tinggi. Untuk mempercepat gerak partikel ini diperlukan medan listrik ataupun medan magnet. Akselereator gerak pertama kali dikembangkan oleh dua orang fisikawan Inggris, J.D. Cockroft dan E.T.S Walton, di Laboratorium Cavendish, Universitas Cambrige pada 1929, atas jasanya mereka dianugrahi hadiah Nobel bidang fisika pada 1951. Akselerator partikel biasanya dipakai untuk penelitian fisika energi tinggi dengan cara menabrakkan partikel berkecepatan sangat tinggi ke target tertentu. Namun, ada beberapa jenis akselerator partikel yang dirancang untuk memproduksi radiasi berenergi tinggi untuk keperluan radioterapi.
Akselerator digunakan untuik menghasilkan sinar X dengan energi yang tinggi dengan menggunakan tabung Betatron dan Sinkrotron.
b.) Tabung Betatron
Betatron pertama kali diperkenalkan pada 1941 oleh Donald William Kerts dari Universitas Illinois, Amerika Serikat. Penamaan Betatron mengacu pada jenis sinar radioaktif yaitu sinar-ß, yang merupakan aliran elektron yang berkecepatan tinggi. Betatron terdiri atas tabung kaca hampa udara berbentuk cincin raksasa yang diletakan diantara dua kutub magnet yang sangat kuat. Elektron akselerator pada prinsipnya adalah suatu tabung sinar-X berukuran sangat besar. Penyuntik berupa filamen panas yang berperan sebagai pemancar elektron dipasang untuk menginjeksi aliran elektron ke dalam tabung pada sudut tertentu. Setelah elektron disuntikan ke dalam tabung, ada dua gaya yang akan bekerja pada elektron tersebut.
Gaya yang pertama membuat elektron bergerak mengikuti lengkungan tabung. Di dalam medan magnet, partikel akan bergerak melingkar. Gaya yang kedua berperan mempercepat gerak elektron hingga kecepatannya semakin tinggi. Melalui gaya ke dua ini, elektron memperoleh energi kinetik yang sangat besar. Dalam waktu sangat singkat, elektron akan bergerak melingkar di dalam tabung beberapa ribu kali. Apabila energi kinetik elektron telah mencapai nilai tertentu, elektron dibelokan dari jalur lengkungannya sehingga dapat menabrak target secara langsung yang berada di tepi ruangan. Dari proses tabrakan ini pancaran sinar X berenergi sangat tinggi karena sebagian besar akselerator dapat mempercepat elektron hingga energinya mencapai 20 Mega elektron Volt (MeV). Betatron memiliki kelemahan karena mesin itu memerlukan magnet berukuran sangat besar guna mendapatkan perubahan fluks yang diperlukan untuk mempercepat elektron.
c.) Sinkrotron Elektron
Untuk mengatasi kelemahan ini, diperkenalkan jenis akselerator elektron lainnya yang menggunakan magnet yang berbentuk cincin yang diberi nama sinkrontron elektron. Alat ini berfungsi sebagai pemercepat elektron yang mampu menghasilkan elektron dengan energi kinetik lebih besar di bandingkan Betatron. Elektron dengan energi anatara 50-100 kV dipancarkan dari filamen untuk selanjutnya dipercepat di dalam alat. Pada saat akhir proses percepatan, elektron ditabrakan menuju sasaran sehingga dihasilkan sinar-X dengan energi dan intensitas tinggi.
d.) Defenisi Linear acceleration (LINAC)
Akselerator linear (linear accelerator, LINAC) adalah alat terapi radiasi yang eksternal yang paling umum digunakan untuk pasien yang terkena kanker. Linear accelerator digunakan untuk mengobati semua lokasi badan yang terkena kanker, menyampaikan high-energy sinar-x yang sama dosisnya kepada daerah tumor pasien. Alat ini digunakan tidak hanya dalam terapi radiasi eksternal, tetapi juga untuk Radiosurgery Stereotactic dan Badan Stereotactic Radioterapi yang serupa menggunakan gamma. Sinar-Rontgen ini dapat menghancurkan sel kanker selagi melingkupi jaringan normal.
Aplikasi LINAC Akselerator linier (Linear Accelerator, LINAC) pertama kali diperkenalkan oleh R. Wideroe di Swiss pada 1929, namun unjuk kerjanya saat itu kurang memuaskan. LINAC mempunyai kelebihan dan kekurangan dibandingkan dengan akselerator magnetik. Ukuran alat dan biaya yang diperlukan untuk mengoperasikan LINAC kira-kira proporsional dengan energi akhir partikel yang dipercepat. Sedang pada akselerator magnetik, tenaga yang diperlukan akan lebih tinggi untuk menghasilkan energi akhir partikel yang sama besarnya. Oleh sebab itu, untuk mendapatkan partikel berenergi sangat tinggi, LINAC akan lebih ekonomis dibandingkan akselerator magnetik. Di samping itu, penyuntikan partikel yang akan dipercepat dalam akseleratormagnetik sangat sulit dilakukan, sedang pada LINAC partikel dalam bentuk berkas terkolimasi secara otomatis terpencar kedalam tabung akselerator. LINAC dapat dipakai untuk mempercepat partikel hingga berenergi di atas 1 BeV. Betatron praktis tidak mungkin mencapai energi setinggi ini karena memerlukan magnet berukuran sangat besar.
e.) Prinsip kerja dari linear accelerator (LINAC)
LINAC semula dipakai untuk mempercepat partikel bermuatan positif seperti proton. Namun, setelah berbagai modifikasi, mesin dapat pula dipakai untuk mempercepat partikel bermuatan negatif seperti elektron. Dalam hal ini, elektron yang dipercepat mampu bergerak dengan kecepatan mendekati kecepatan cahaya (elektron dengan energi 2 MeV bergerak dengan kecepatan 0,98 c, dengan c adalah kecepatan cahaya). Jika elektron berenergi tinggi itu ditabrakan pada target dari logam berat maka dari pesawat LINAC akan dipancarkan sinar-X berenergi tinggi.
Radioterapi dapat juga dilakukan dengan menggunakan elektron berenergi tinggi. Elektron yang dipercepat dalam LINAC dapat langsung di manfaatkan untuk radioterapi tanpa harus ditabrakan terlebih dahulu dengan logam berat. Jadi, LINAC dapat juga berperan sebagai sumber radiasi partikel berupa elektron cepat yang dapat dimanfaatkan untuk radioterapi tumor. Akselerator Linear dalam aplikasinya menggunakan teknologi gelombang mikro yang juga digunakan untuk radar. Gelombang mikro ini dimanfaatkan untuk mempercepat elektron dalam akselerator yang disebut "wave guide".
LINAC menggunakan teknologi microwave (teknologi yang sama seperti yang digunakan dalam radar) untuk mempercepat electron digunakan suatu alat yang disebut sebagai "wave guide", hal tersebutlah yang kemudian mengizinkan elektron bertumbukan dengan heavy metal target. Hasil dari tumbukan antara elektron dan metal adalah high-energy x-rays yang dihasilkan oleh metal target. High energy x-rays tersebut kemudian akan diatur untuk kemudian diberikan pada pasien tumor dan diatur keluarannya dari mesin yang disesuaikan dengan keadaan dari pasien. Sinar yang keluar dari bagian accelerator disebut sebagai gantry yang berotasi di sekeliling pasien.
Pesawat Linac menghasilkan berkas radiasi elektron yang dipercepat atau foton sinar¬X bertenaga tinggi. Sebelum melakukan pengukuran output perlu diketahui berkas mana akan diukur, karena cara pengukuran kedua berkas tersebut tidak sama, dalam metode maupun peralatan yang digunakan untuk pengukuran. Sebelum dilakukan pengukuran, perlu dilakukan pengecekan energi berkas, apakah sama dengan energi berkas pada panel kontrol. Jika terdapat perbedaan maka perlu dilakukan penyesuaian energi dengan memutar tombol pengatur.
Pengecekan energi foton yang dihasilkan pesawat Linac, perlu dilakukan pengukuran dosis pada kedalaman 10 dan 20 cm dalam fantom air. Dari hasil pengukuran ini ditetapkan nilai perbandingan D10/D20 -nya, lalu dicari energi fotonnya melalu kurva D10/D20 vs energi foton.
Pasien ditempatkan pada kursi pengobatan yang dapat bergerak kesegala arah, agar dapat dipastikan pemberian radiasi dalam posisi yang tepat. Radiasi dikirim melalui kursi pengobatan. Akselerator Linear yang merupakan akselerator dengan partikel lurus mangandung unsure-unsur :
1.) Sumber partikel.
Tergantung pada partikel yang sedang bergerak. Proton yang dihasilkan dalam sumber ion memiliki desain yang berbeda. Jika partikel lebih berat harus dipercepat, misalnya ion uranium.
2.) Sebuah sumber tegangan tinggi untuk injeksi awal partikel.
3.) Sebuah ruang hampa pipa vakum.
Jika perangkat digunakan untuk produksi sinar-X untuk pemeriksaan atau terapi pipa mungkin hanya 0,5 sampai 1,5 meter, sedangkan perangkat yang akan diinjeksi bagi sebuah sinkrotron mungkin sekitar sepuluh meter panjangnya, serta jika perangkat digunakan sebagai akselerator utama untuk investigasi partikel nuklir, mungkin beberapa ribu meter.
4.) Dalam ruang, elektrik elektroda silinder terisolasi ditempatkan, yang panjangnya bervariasi dengan jarak sepanjang pipa.
Panjang elektroda ditentukan oleh frekuensi dan kekuatan sumber daya penggerak serta sifat partikel yang akan dipercepat, dengan segmen yang lebih pendek di dekat sumber dan segmen lagi dekat target.
5.) Satu atau lebih sumber energi frekuensi radio,
Sebuah akselerator daya yang sangat tinggi akan menggunakan satu sumber untuk elektroda masing-masing. Sumber harus beroperasi pada level daya yang tepat, frekuensi dan fase yang sesuai dengan jenis partikel dipercepat untuk mendapatkan daya perangkat maksimum.
6.) Sebuah sasaran yang tepat.
Pada kecepatan mendekati kecepatan cahaya, peningkatan kecepatan tambahan akan menjadi kecil, dengan energi yang muncul sebagai peningkatan massa partikel. Dalam bagian-bagian dari akselerator hal ini terjadi, panjang elektroda tabung akan hampir berjalan konstan.
7.) Tambahan elemen lensa magnetis atau elektrostatik
Untuk memastikan bahwa sinar tetap di tengah pipa dan elektroda nya.
8) Akselerator yang sangat panjang
Akan menjaga keselarasan tepat komponen mereka melalui penggunaan sistem servo dipandu oleh sinar laser.
Dalam fisika terapi atau dalam radioterapi linear accelerator (LINAC) yang biasa digunakan antara lain adalah Intensity-Modulated Radiation Therapy (IMRT), Image Guided Radiation Therapy (IGRT), Stereotactic Radiosurgery (SRS) and Stereotactic Body Radio Therapy (SBRT).
KESIMPULAN
1. Radioterapi adalah tindakan medis yang dilakukan pada pasien dengan menggunakan radiasi pengion untuk mematikan sel kanker sebanyak mungkin dengan kerusakan pada sel normal sekecil mungkin.
2. Jenis radioterapi ada dua yaitu radiasi eksterna dan brakhiterapi.
3. Pesawat radioterapi sinar X, menurut energi yang dihasilkan adalah Sinar X dengan energi rendah (10 - 125 KV) ini disebut kontak terapi dan Sinar X energi menengah (125 - 300 KV) dan dinamakan sinar X orthovoltage.
4. Pesawat Co-60 menggunakan sumber radiasi bahan radioaktif Cobalt 60 yang menghasilkan sinar gamma.
5. Linear accelerator (LINAC) digunakan untuk mengobati semua lokasi badan yang terkena kanker dengan menggunakan sinar gamma.
6. LINAC juga digunakan untuk Radiosurgery Stereotactic dan Badan Stereotactic Radioterapi.
SARAN
Dengan makalah ini penulis berharap agar pembaca menjadikan makalah ini sebagai pemicu untuk mencari tahu lebih banyak tentang fisika terapi khususnya radioterapi yang menggunakan alat/ pesawat sinar-x, pesawat Co-60, dan Linier Akselerator. Mengikuti setiap perkembangan yang dilakukan pada alat-alat radioterapi ini.
DAFTAR PUSTAKA
http://docs.google.com/viewer?a=v&q=cache:zOeNYWa0PgIJ:digilib.unsri.ac.id/download/Dasar- Dasar%2520Radioterapi.pdf+prinsip+kerja+pesawat+cobalt+60&hl=id&gl=id&sig=AHIEtbS23PYBcmkQw1zsyg6w_idC_NHDYQ 19 Maret 2011 11.09
- Akselerator Partikel untuk Radioterapi diunduh dari: http://www.kalbe.co.id/files/cdk/files/04Radioterapi021.pdf/04Radioterapi021.html 10 Maret 2011 17.10
Langganan:
Komentar (Atom)